در مورد بارداری مولار چه می دانید؟ با این بارداری چه خطراتی زنان را تهدید می کند؟ از کجا بفهمیم که به بارداری مولار دچار شده ایم؟ آیا راه های پیشگیری از آن وجود دارد؟ همانطور که می دانید نام دیگر بارداری مولار ، بیماری تروفوبلاستیک بارداری است. با این که بارداری مولار به ندرت اتفاق می افتد اما می تواند سبب بروز مشکلاتی شود که سلامتی مادر را به خطر می اندازند. هورمون hCG باعث می شود که نتیجه تست بارداری “+” نشان داده شود. وقتی میزان hCG افزایش پیدا کند احتمال بارداری دو قلو وجود دارد. اما گاهی میزان hCG به خاطر دلیل دیگری یعنی بارداری مولار افزایش پیدا می کند. در این مقاله از بخش بیماری ها و زنان و زایمان دکتر سلام به بررسی بیماری تروفوبلاستیک بارداری یا بارداری مولار می پردازیم.
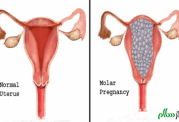
بارداری مولار یا بیماری تروفوبلاستیک بارداری
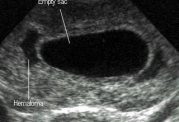
پس از این که اسپرم، تخمک را بارور کرد؛ بافت های جدیدی به وجود می آیند که جنین و جفت را تشکیل می دهند. بارداری مولار که به آن بیماری تروفوبلاستیک بارداری هم می گویند، هنگامی اتفاق می افتد که بافتی که قرار بود جفت را تشکیل دهد به طرز ناهنجاری رشد می کند و سبب ایجاد توده گوشتی به نام مول (mole) می شود که می تواند فراتر از رحم هم پیشرفت کند. در شرایطی که “مول کامل” وجود دارد، هیچ بافت جنینی شکل نمی گیرد. اما هنگامی که “مول جزئی” وجود دارد، یک بافت ناقص جنینی هم شکل می گیرد.

معمولا حدود ۸۰ درصد از بیماری های تروفوبلاستیک خوش خیم (غیر سرطانی) هستند. بیماری های تروفوبلاستیک بارداری که خوش خیم هستند سه موردند و شامل: مول تهاجمی، کوریوکارسینوما و تومور تروفوبلاستیک موضع جفت هستند. البته تمام بیماری های تروفوبلاستیک حتی آن هایی که سرطانی و بدخیم هستند هم قابل درمانند. بیشتر انواع بارداری های مولار غیر سرطانی و محدود به رحم هستند (مول هیداتیفرم). در مول هیداتیفرم، بافت غیر عادی جفت دارای پرز است. این پرزها با مایعات متورم شده اند. سپس این پرزهای متورم به صورت خوشه هایی رشد می کنند و شبیه به حبه انگور می شوند. اگر یک جنین شروع به رشد با مول هیداتیفرم کند، نقص های زیادی دارد و هیچ وقت نمی تواند تبدیل به یک نوزاد سالم شود.
یکی دیگر از انواع تومورهای تهاجمی مربوط به بارداری مولار، مول مهاجم است. این مول شامل پرزهای زیادی است و درون لایه عضلانی رحم رشد می کند. به ندرت این مول ها با رسوخ به رحم می توانند سبب خونریزی شوند. در ۱۵ درصد از موارد مول مهاجم می تواند به بافت های اطراف رحم هم نفوذ پیدا کند. اگر این بافت ها بدخیم و سرطانی شوند به آن ها کوریوکارسینوما می گویند. حدود ۵۰ درصد از کوریوکارسینوماها در طول بارداری مولار شکل می گیرند. بقیه انواع آن ها نیز در طول بارداری لوله ای، بارداری منجر به سقط و بارداری سالم شکل می گیرند.
کوریوکارسینوما می تواند حتی ماه ها بعد از وضع حمل هم باعث خونریزی شود. البته این اتفاق به ندرت می افتد چون بیشتر خونریزی های از این قبیل توسط کوریوکارسینوما ایجاد نمی شوند. کوریوکارسینومایی که با بارداری مولار در ارتباط است بیشتر از این که سبب ایجاد مول ناقص گردد باعث ایجاد مول کامل می شود. در ایالات متحده آمریکا از هر ۱۲۰۰ زن باردار یک نفر به بارداری مولار دچار می شود. علاوه بر این، از هر ۴۰۰۰ زن باردار نیز یک نفر دچار کوریوکارسینوما می شود.
انواع بارداری مولار
بارداری مولار جزئی
بارداری مولار جزئی وقتی اتفاق می افتد که مشکلی در خصوص تخمک بارور شده وجود داشته باشد. انسان یک موجود دیپلوئید است به این معنا که به هنگام لقاح، ۲۳ کروموزوم از اسپرم پدر و ۲۳ کروموزوم از تخمک مادر دریافت می کند (در مجموع ۴۶ کروموزوم). اما هنگامی که بارداری مولار اتفاق می افتد در تعداد کروموزوم ها تغییر ایجاد می شود. زمانی که از هر نسخه کروموزوم سه تا در سلول ها وجود داشته باشد تریپلوئیدی رخ می دهد. این وضعیت نیز همانند بسیاری از اختلالات کروموزومی دیگر باعث سقط جنین میشود. علاوه بر این، در بارداری مولار، جفت بزرگتر از حد نرمال است.
بارداری مولار کامل
بارداری مولار کامل یا مول کامل نوعی از بارداری است که تنها دارای کروموزوم های پدر است و هیچ کروموزوم مادری در آن وجود ندارد. هر تخمک حاوی ۲۳ کروموزوم است اما برخی از تخمک ها به دلایلی کروموزوم های خود را از دست می دهند. وقتی اسپرم تخمکی که بدون کروموزوم است را بارور می کند، کروموزوم های خود را دوبار تکثیر می کند. نتیجه این می شود که در این بارداری هیچ جنینی به وجود نمی آید و جفت غیر نرمال است. از آن جایی که تخمک هیچ کروموزومی نداشته نمی تواند به ساخت جنین کمک کند.

خونریزی واژینال در طول سه ماه اول بارداری و ارتباط آن با بارداری مولار
معمولا برخی از زنان باردار در طول سه ماه اول بارداری لکه های خون مشاهده می کنند. این خونریزی معمولا چند روز بعد از لقاح و شروع رشد جنین آغاز می شود. اما اگر بارداری فرد از نوع مولار باشد، این خونریزی جزئی نیست بلکه خیلی شدید است. چون این خونریزی شدید است و در طول سه ماه اول بارداری اتفاق می افتد خیلی ها آن را با سقط جنین اشتباه می گیرند.
علائم بارداری مولار
بسیاری از علائم بارداری مولار شبیه علائم سقط جنین هستند و بسیاری از کسانی که بارداری مولار دارند فکر می کنند که جنین آن ها سقط شده است. مول مهاجم و مول کوریوکارسینوما می توانند در طول بارداری و بعد از آن سبب بروز برخی علائم شوند. رایج ترین این علائم شامل خونریزی واژینال، به خصوص بین هفته ۶ تا ۱۶ بارداری است. یکی دیگر از علائم، خونریزی ای است که مدت ها پس از وضع حمل هم ادامه دارد. خونریزی به میزان کم و ترشحات قهوه ای رنگ واژن هم می توانند جزو این علائم باشند. باید به یاد داشته باشید که بیشتر خونریزی های واژینال در طول بارداری و بعد از آن مربوط به بارداری مولار نیستند. پس از مشاهده هر گونه خونریزی حتما با پزشک خود تماس بگیرید. مول می توانند سبب ایجاد علائم زیر نیز شود:
- ورم در ناحیه شکم به علت این که رحم بزرگ تر شده است. این ورم خیلی بیش از حد نرمال بالا آمدن شکم در طول اولین سه ماه بارداری است.
- استفراغ زیاد در طول بارداری
- خستگی مفرط که معمولا به خاطر کم خونی پس از خونریزی شدید اتفاق می افتد.
- درد شدید ناگهانی در ناحیه شکم
- گرفتگی عضلات لگن و ترشحات واژینال
- تنگی نفس، سرفه یا مشاهده خون در ترشحات سرفه
دلایل دیگری هم می توانند برای این علائم وجود داشته باشند. برای مثال در یک بارداری نرمال هم می توان این مشکلات را مشاهده کرد. پس اگر این مشکلات را داشتید لزوما به این معنا نیست که بارداری مولار دارید. همیشه در صورت مشاهده هر گونه علائمی با پزشک خود مشورت کنید.
حالت تهوع و استفراغ
حالت تهوع و استفراغ از اولین نشانه های بارداری هستند اما وقتی بارداری از نوع مولار باشد این علائم خیلی شدیدتر می شوند و مکررا اتفاق می افتند.
میزان بالای هورمون hCG
اگر میزان هورمون hCG خیلی زیاد باشد نشان دهنده رشد بیماری تروفوبلاستیک و بارداری مولار است.
در بارداری مولار:
- ۲۵ درصد از زنان جنین بیش از حد بزرگ دارند.
- ۲۰ درصد از زنان درد و فشار شدید در قسمت تخمدان ها را تجربه می کنند.
- ۱۰ درصد از زنان کیست های انگوری شکل دارند که گاهی هم از مهبل بیرون می آیند.
- ۱۰ درصد از زنان حالت تهوع شدید و استفراغ دارند.
- ۵ درصد از زنان تیروئید پرکار دارند.
- ۵ درصد از زنان پره اکلامپسی دارند.
سایر علائم شامل این مواردند:
- خونریزی شدید در سه ماه اول بارداری که این قطرات خون قهوه ای تیره یا قرمزند.
- جنین خیلی کوچک (از آن جایی که هیچ کودکی وجود ندارد)
- فشار خون خیلی بالا
- کمبود آهن شدید (کم خونی) و کمبود سایر مواد مورد نیاز بدن
- نبود جنین
- عدم حرکت جنین و نتپیدن قلب جنین
- ضخیم شدن دیواره رحم
- بزرگ شدن تخمدان ها

عوامل پر خطر و عوارض بارداری مولار
عواملی که می توانند باعث شوند که یک زن بارداری مولار داشته باشد می توانند شامل این موارد باشند:
سن:
زنانی که بالاتر از ۳۵ سال یا زیر ۲۰ سال هستند بیشتر در خطر داشتن بارداری مولار هستند. این یکی از دلایلی است که به زنان پیشنهاد می شود که وقتی به سن خاصی رسیدند، تخمک هایشان را برای بارداری در آینده فریز کنند.
سابقه بارداری مولار:
زنانی که بارداری مولار داشته اند بیشتر در معرض داشتن یک بارداری مولار دیگر هستند.
سابقه سقط جنین:
برخی از زنان پس از داشتن سابقه سقط جنین دچار بارداری مولار می شوند. اگر چه به ندرت اما بارداری مولار می تواند سبب ایجاد عوارض جانبی شود. این عوارض جانبی شامل برخی از انواع نادر سرطان ها هستند.
آیا بارداری مولار خطرناک و سرطانی است؟
در برخی موارد نادر، بارداری مولار می تواند تبدیل به نئوپلازی تروفوبلاستيک حاملگی شود. این شرایط هنگامی اتفاق می افتد که بافت مول حتی بعد از اتمام بارداری مولار هم به رشد خود ادامه می دهد. در این شرایط مول به دیواره رحم نفوذ می کند و سبب خونریزی شدید واژینال می گردد. در ۰.۱ درصد از مواردی که نئوپلازی تروفوبلاستيک حاملگی وجود دارد، این بافت سرطانی می شود و به بقیه اندام های بدن نفوذ می یابد.
بارداری مولار تا چه حد رایج است؟
این شرایط خیلی نادر است. گروه های زیر بیشتر در ریسک داشتن بارداری مولار هستند:
- زنان آسیایی و آفریقایی
- زنان مکزیکی، جنوب شرقی آسیا و فیلیپینی
- زنانی که بیش از دو بار سقط جنین داشته اند
- زنانی با سن کمتر از ۲۰ یا بیشتر از ۳۵

عوارض معمول بارداری مولار چه هستند؟
اگر آزمایش خون نشان دهد که میزان hCG پایین نمی آید، ممکن است تشخیص دهند که مول مهاجم وجود دارد. به این معنی که بافت مولار در بدن وجود دارد و در حال ادامه رشد است. مول مهاجم در حدود ۵ درصد از بارداری های مولار جزئی و ۱۵ الی ۲۰ درصد از بارداری های مولار کامل وجود دارد. معمولا بافت مولار را با جراحی بر می دارند اما اگر سلول ها به رشد خود ادامه دهند احتمال ایجاد سرطان وجود دارد. البته بیشتر کسانی که به مشکلات ناشی از تروفوبلاستیک دچارند درمان می شوند. یکی از زنان بارداری که درباره تجربه بارداری مولار خود نوشته بود این گونه گفته بود: “این مشکل به گونه ای به نظر می رسد که فرد در حال تجربه سقط جنینی است که هیچ وقت پایان نمی پذیرد”. علت گفتن این جمله، عوارض ناشی از سقط و نیاز به پروسه چند ماهه درمان و انجام آزمایش های مختلف است. گاهی حتی اگر به موقع این مشکل را تشخیص دهند و احتمال سرطان هم پایین باشد اما باز هم فرد بیمار دچار استرس و ترس می شود. یکی از راه های دور کردن این ترس از خود این است که با افرادی که تجربه مشابهی مثل شما داشته اند حرف بزنید و از تجربیات آن ها استفاده کنید.
چگونه بارداری مولار را کنترل کنیم
بیمارانی که بارداری مولار دارند باید برای داشتن چنین مشکلاتی (تیروئید پر کار، کم خونی، پره اکلامپسی، مسمومیت خونی در بارداری) مورد آزمایش قرار گیرند. علاوه بر این بیماران باید آزمایش های زیادی را انجام دهند. بعد از این که مشکلات و عوارض مشخص شدند، باید برای بهترین روش درمانی تصمیم گرفته شود. کورتاژ ساکشن انتخاب مناسبی برای بیمارانی است که می خواهند دوباره باردار شوند و خطر خونریزی اضافی، عفونت و نگه داشتن بافت مولار را ندارد. علاوه بر این، بیماران باید تحت نظر باشند تا مولار رشد مجدد نداشته باشد. در صورت رشد مجدد مولار با متوترکسات قابل درمان است.
درمان بارداری مولار
در بارداری مولار امکان تولد جنین وجود ندارد. اما اگر به موقع آن را تشخیص دهید می توانید از عوارض جانبی و ریسک ابتلا به سرطان در امان باشید. معمولا برای درمان این نوع بارداری دو روش وجود دارد:
- دیلاتاسیون یا کورتاژ (D&C)
- هیسترکتومی
کورتاژ، بافت معیوب را از رحم بر می دارد. پزشک از بعضی ابزار خاص برای باز کردن گردن رحم استفاده می کند. وی با استفاده از کورت رحمی برای برداشتن بافت از رحم اقدام می کند. این بهترین درمان برای کسانی است که می خواهند دوباره باردار شوند. بعد از این کار هم طی جلساتی سطح hCG را بررسی می کنند و اطمینان حاصل می کنند که تمام بافت مولار خارج شده است. این جلسات تا شش ماه، ماهی یک بار انجام می شوند اما ممکن است که تا یک سال نیاز باشد که هر ماه آزمایش دهید. گاهی بعد از بارداری مولار پزشک توصیه می کند که تا یکسال باردار نشوید. اما اگر نمی خواهید که دوباره باردار شوید می توانید از هیسترکتومی استفاده کنید. که در این جراحی رحم را بر می دارند.
درمان بارداری مولار
تشخیص و نتیجه آزمایش ها به انتخاب برنامه درمانی کمک می کند. درمان شامل جراحی و برداشتن تومور است. در مواقع شدید بارداری مولار از شیمی درمانی یا پرتو درمانی استفاده می شود. از شیمی درمانی با مصرف یک دارو برای درمان تومور های کوچک استفاده می شود. اما از شیمی درمانی با مصرف چند دارو در مواردی استفاده می شود که تومور خیلی بزرگ است. علاوه بر این از پرتو درمانی هم برای از بین بردن سلول های سرطانی در موارد نادری استفاده می شود که تومور به مغز رسیده است. حدود ۸۵% از مول های هیداتیفرم بدون شیمی درمانی قابل درمان هستند. همان طور که قبلا گفته شد درمان شامل کورتاژ و هیسترکتومی است.

سونوگرافی بارداری مولار
تشخیص بارداری مولار با کمک سونوگرافی صورت می گیرد. این مطمئن ترین راه برای تشخیص این است که آیا فرد بارداری مولار دارد یا نه. علاوه بر این می توان از تست خون هم برای تشخیص بارداری مولار استفاده کرد. در تست خون میزان هورمون hCG در جریان خون را اندازه می گیرند. در بارداری نرمال، میزان hCG تا حدی افزایش میابد. اما اگر این میزان بیشتر از آن چیزی باشد که نرمال در نظر گرفته می شود می تواند نشان دهنده بارداری مولار باشد.
با سونوگرافی استاندارد، امواج با فرکانس بالا به بافت های شکم و قسمت هایی از لگن فرستاده می شوند. در طول اوایل بارداری، رحم و لوله های فالوپ بیشتر از این که به سطح شکم نزدیک باشند به واژن نزدیکند. پس سونوگرافی با قرار دادن ترانسدوکتور در واژن صورت می گیرد. سونوگرافی بارداری مولار کامل، که در هفته ۸ یا ۹ بارداری انجام می شود، می تواند این موارد را نشان دهد:
- نبود جنین
- نبود مایع آمنیوتیک
- جفت کیست دار ضخیم
- کیست تخمدان
سونوگرافی بارداری مولار جزئی می تواند این موارد را نشان دهد:
- وجود جنین با رشد محدود
- میزان کم مایع آمنیوتیک
- جفت کیست دار ضخیم
علل بروز ناهنجاری ژنتیکی یا بارداری مولار
با این که محققان صد در صد مطمئن نیستند اما بر این باورند که سموم محیطی نقشی اساسی در شکل گیری این ناهنجاری دارند. طبق مطالعات، مردانی که در تماس با آلودگی های محیطی هستند چهار برابر بیش از سایرین احتمال این که سبب بارداری مولار شوند وجود دارد. مطالعه ای در سال ۲۰۱۱ صورت گرفت و به این نتیجه رسیدند که ۸۵ درصد از زنانی که بارداری مولار داشته اند در مناطق کشاورزی زندگی می کرده اند، جایی که از سموم و آفت کش ها به وفور استفاده می شود.
نکته:
مراکش بیشترین میزان بارداری مولار را دارد. در آن جا از هر ۴۰۰ زن باردار ۱ نفر بارداری مولار دارد (در حالی که میانگین جهانی آن، ۱ نفر از هر ۱۵۰۰ زن باردار است). دلیل این اتفاق این است که در این کشور از ارگانوکلرین و ارگانوفسفات ها به وفور استفاده می شود. پس باید از خود محافظت کنید و در برابر سموم محیطی قرار نگیرید، اما این تغییرات در شیوه زندگی هم می توانند سودمند باشند:
- تا حد امکان از میوه های ارگانیکی که سم پاشی نشده اند استفاده کنید.
- وقتی کشاورزان در حال سم پاشی مزارع هستند از خانه بیرون نروید.
- برای از بین بردن علف های هرز از مواد طبیعی ای مثل نمک و سرکه استفاده کنید.
اگر پزشک مطمئن شد که بیمار بارداری مولار دارد چه کاری انجام می دهد؟
اگر وجود بارداری مولار تایید شود، پزشک از سی تی اسکن، MRI و تست خون استفاده می کند تا ببیند که آیا مول به خارج از رحم منتشر شده یا نه. علاوه بر این، پزشک بهترین درمان را برای فرد در نظر می گیرد. علاوه بر کورتاژ و هیسترکتومی می توان از قرص میزوپروستول هم استفاده کرد. این قرص به بدن کمک می کند که به طور طبیعی تری بافت را خارج کند.
استثناهای بارداری مولار
بهتر است با استثناهای بارداری مولار آشنا شوید. استثناهای زیادی در این زمینه وجود ندارد اما تنها ۱ درصد از زنانی که بارداری مولار داشته اند، یک بار دیگر دچار بارداری مولار خواهند شد.
مول مهاجم پس از بارداری مولار چیست؟
اگر بعد از کورتاژ و هیسترکتومی بافت مول باز هم به رشد خود ادامه دهد به این مول، مهاجم گویند. در این شرایط بافت مول خود را به دیواره های عضلانی رحم می رساند. رایج ترین خصوصیت مول مهاجم، خونریزی بدون وقفه و ادامه دار پس از جراحی برای برداشتن بافت مول است. مول مهاجم می تواند سبب بروز مشکل شود چون هنگامی که مول به قسمت عضلانی رحم برسد می تواند با جریان خون خود را به اندام های دورتر (مثل ریه، کبد و مغز) هم برساند. مول مهاجم می تواند بعد از بارداری مولار جزئی تشکیل شود اما احتمال وقوع آن بعد از بارداری مولار کامل بیشتر است.
احتمال وقوع این اتفاق در افرادی که بارداری مولار کامل داشته اند کمتر از ۱۵ درصد و در افرادی که بارداری مولار جزئی داشته اند کمتر از ۱ درصد است. اگر این اتفاق بیفتد برای جلوگیری از گسترش آن باید از شیمی درمانی استفاده شود. پزشکان درمان را تا جایی ادامه می دهند که میزان هورمون hCG به حد نرمال برسد. در صورتی که این بافت از رحم فراتر نرفته باشد و به بقیه اندام ها نرسیده باشد ۱۰۰ درصد می توان آن را درمان کرد. البته در صورتی که این بافت به سایر قسمت ها رسیده باشد هم قابل درمان است. در برخی موارد نادر، بارداری مولار کامل می تواند سبب کوریوکارسینوما شود که نوعی از سرطان قابل درمان است. این شرایط از هر ۳۰,۰۰۰ بارداری در یکی از آن ها اتفاق می افتد. علاوه بر بارداری مولار، بارداری نرمال و سقط جنین هم می توانند سبب کوریوکارسینوما شوند.

اگر علت مشکلات زن باردار، بارداری مولار نبود چه چیز دیگری می تواند باشد؟
از آن جایی بارداری مولار به ندرت اتفاق می افتد، علائم بیمار ممکن است به خاطر سایر مشکلات بارداری باشند. این مشکلات شامل این موارد هستند:
بارداری خارج از رحم:
این مشکل نیز نادر است و هنگامی اتفاق می افتد که تخمک بارور شده در رحم رشد نمی کند و معمولا در لوله فالوپ جاگیر می شود. این بارداری می تواند سبب ایجاد درد شدید در اطراف تخمدان ها، خونریزی واژینال و فشار خون پایین شود.
سقط جنین:
سقط جنین می تواند به دلایل متفاوتی اتفاق بیفتد. طبق گزارشات حدودا ۲۵ درصد از بارداری ها منجر به سقط جنین می شوند. خونریزی واژینال و مشاهده لخته خون از خصوصیات سقط جنین هستند.
خونریزی لانه گزینی:
وقتی تخمک بارور شده به دیواره رحم می چسبد ممکن است لکه های خون مشاهده شوند که به آن خونریزی لانه گزینی می گویند. این خونریزی عادی است و لزوما به معنای این نیست که مشکلی وجود دارد.
قاعدگی:
ممکن است که اشتباه فکر کرده باشید که باردارید و تنها این ماه پریودتان عقب افتاده باشد. دلیل خونریزی و انقباض عضلات و نفخ هم عقب افتادن پریود است.
هموتام ساب کوریونیک:
این اتفاق هنگامی می افتد که خون در اطراف جفت جمع می شود و سبب خونریزی می شود، این شرایط خیلی جدی نیست اما نباید به آن بی توجه بود.
سوزش واژن:
وقتی در بافت واژینال احساس سوزش ایجاد می شود (درست مثل وقتی که در طول رابطه جنسی از چرب کننده استفاده نشود)، می تواند سبب ایجاد درد و خونریزی شود.
پولیپ گردن رحم یا فیبروئید رحمی:
این مشکلات هم می توانند سبب ایجاد درد و خونریزی شوند.
عفونت گردن رحم یا سرویسیت:
التهاب گردن رحم هم می تواند سبب ایجاد خونریزی و درد گردد.
مشکلات بارداری که از نظر علائم با بارداری مولار شبیه هستند
هیدرآمنیوس
هیدرآمنیوس شرایطی است که در آن مایع آمنیوتیک بیش از حد ترشح می شود. به این شرایط، اختلال مایع آمنیوتیک یا پلی هیدرآمنیوس هم گویند. مایع آمنیوتیک مایعی است که در طول بارداری جنین را احاطه کرده است. مایع آمنیوتیک در ابتدا از آب بدن مادر تشکیل می شود. در روزهای پایانی بارداری قسمت زیادی از مایع آمنیوتیک را ادرار جنین تشکیل می دهد. با پیشرفت رشد، جنین نفس می کشد و مقداری از مایع آمنیوتیک را می بلعد. تا هفته ۳۶ بارداری میزان این مایع خیلی زیاد می شود و سپس کم کم کاهش پیدا می کند. اگر جنین بیش از حد ادرار کند یا به میزان کافی این مایع را نبلعد، مقدار زیادی مایع آمنیوتیک جمع می شود و سبب هیدرآمنیوس می شود. هیدرآمنیوس شدید ممکن است نشان دهنده مشکلات جنین از جمله نقص سیستم عصبی مرکزی، انسداد روده یا مشکل ژنتیکی باشد. در برخی موارد نادر، این مشکل می تواند سبب زایمان زود رس و گاهی مرگ نوزاد شود. هیدرآمنیوس خفیف رایج تر است و سبب بروز مشکل خاصی نمی شود.
از کجا باید بفهمم که به مشکل هیدرآمنیوس دچارم یا نه؟
هیدرآمنیوس خفیف معمولا علائم خاصی ندارد. اما اگر دچار تنگی نفس، درد شکم و تورم و نفخ هستید به پزشک اطلاع دهید چون این موارد می توانند نشان دهنده هیدرآمنیوس شدید باشند. در این شرایط، پزشک برای بررسی وضعیت جنین از سونوگرافی یا سایر روش ها استفاده می کند تا میزان مایع آمنیوتیک اطراف جنین را اندازه بگیرد.
هیدرآمنیوس چگونه برطرف می شود؟
پزشکان می توانند علائم هیدرآمنیوس را برطرف کنند اما نمی توانند چیزی که سبب این مشکل شده است را برطرف کنند. اگر برای نفس کشیدن یا راه رفتن مشکل دارید ممکن است که پزشک شما را بستری کند. از آن جایی که هیدرآمنیوس می تواند سبب زایمان زود رس شود، پزشک داروهایی به بیمار می داد تا از این موقعیت پیشگیری کند. گاهی پزشک برای خارج کردن مایع آمنیوتیک اضافی و کم کردن درد، آمنیوسنتز را پیشنهاد می دهد. گاهی نیز از فرد می خواهند که آزمایش دهد تا مشخص شود که چرا این مشکل را دارد. علاوه بر این، برای بررسی این که آیا فرد دچار دیابت یا عفونت است یا نه از او تست خون می گیرند. گاهی نیز هیچ دلیلی برای تجمع مایع آمنیوتیک اضافی پیدا نمی کنند.
چگونه می توان از بروز هیدرآمنیوس پیشگیری کرد؟
شما نمی توانید مانع آن شوید. معمولا علت بروز هیدرآمنیوس، به مشکل بر خوردن مکانیسم بلعیدن جنین است. به همین خاطر است که راهی برای گریز از این مشکل وجود ندارد.
آیا الیگوهیدرآمنیوس و هیدرآمنیوس به یک چیز اشاره می کنند؟
خیر. الیگوهیدرآمنیوس دقیقا برعکس هیدرآمنیوس است. به این معنی که در الیگوهیدرآمنیوس به میزان کافی مایع آمنیوتیک وجود ندارد. این شرایط به خاطر مشکلات جنین، جفت و یا وقتی که مادر فشار خون بالا داشته باشد اتفاق می افتد. بزرگترین خطر الیگوهیدرآمنیوس این است که با نبود مایع لازم، رسیدن اکسیژن و مواد مغذی به جنین قطع می شود. اگر پزشک تشخیص داد که به مشکل الیگوهیدرآمنیوس دچارید، برای پیشگیری از قطع رسیدن مواد مورد نیاز به جنین، سلامت او را کنترل می کند.
آیا هیدرآمنیوس به نوزاد صدمه می زند؟
هیدرآمنیوس خفیف معمولا سبب بروز مشکل خاصی برای سلامتی نوزاد نمی شود. اما اگر دچار هیدرآمنیوس شدید هستید پزشک وجود مشکلات روده، سیستم عصبی مرکزی، قلب و نقص کروموزومی مثل سندروم داون را در جنین بررسی می کند.
اگر هیدرآمنیوس اتفاق بیفتد حتما جنین مشکلی دارد؟
نه اصلا. در حقیقت اگر در سه ماه دوم بارداری متوجه هیدرآمنیوس شوید این مشکل به خودی خود برطرف می شود. هیدرآمنیوس در طول بارداری های کاملا سالم هم اتفاق می افتد. اما اگر نگرانید از پزشک بخواهید که وضعیت جنین را بررسی کند.
آیا هیدرآمنیوس می توانند سبب بروز مشکلاتی برای وضع حمل شود؟
اتفاقا جنینی که مایعات زیادی اطرافش باشند برای وضع حمل کار راحت تری دارد.

الیگوهیدرآمنیوس
زمانی که یک زن دچار الیگوهیدرآمنیوس شود میزان مایع آمنیوتیک اطراف جنین به شدت کاهش پیدا می کنند. برای فهمیدن این که این شرایط چه تاثیری روی شما و فرزندتان دارد، باید اول با نقشی که مایع آمنیوتیک در یک بارداری سالم ایفا می کند آشنا شوید.
مایع آمنیوتیک چیست؟
مایع آمنیوتیک که در اطراف جنین وجود دارد نقشی اساسی در رشد او دارد. این مایع شفاف از کودک محافظت می کند. جنین این مایع را می بلعد و این مایع به ریه ها و سیستم گوارش او کمک می کند تا بهتر رشد کنند. این مایع به جنین این امکان را می دهد که حرکت کند و ماهیچه و استخوان هایش قوی شوند. کیسه آمنیوتیک که جنین در آن قرار دارد حدود ۱۲ روز پس از لقاح شروع به شکل گیری می کند. در همان زمان، مایع آمنیوتیک هم شروع به رشد می کند. میزان مایع آمنیوتیک در هفته ۲۸ تا ۳۲ بارداری افزایش میابد. پس از این مدت ثابت می ماند و مدتی بعد، میزان آن رو به کاهش می رود.
الیگوهیدرآمنیوس چیست؟
الیگوهیدرآمنیوس (کمبود مایع آمنیوتیک) از هر ۱۰۰ بارداری در ۸ مورد اتفاق می افتد. معمولا در سه ماه آخر بارداری رایج تر است اما می تواند در هر زمان دیگری هم اتفاق بیفتد. این مشکل را با سونوگرافی تشخیص می دهند. دلایل وقوع این مشکل را کاملا تشخیص نداده اند. در حقیقت بسیاری از زنانی که دچار این مشکل شده اند بدون دلیل شناخته شده ای به آن دچار شده اند.
دلایل اصلی چه هستند؟
دلایل اصلی الیگوهیدرآمنیوس شامل این مواردند:
- وجود نقص در جنین
- پارگی یا شکاف در کیسه آمنیوتیک که حاوی مایع آمنیوتیک است
نقص های جنین از جمله مشکل کلیه و مجاری ادراری دلیل اصلی این مشکل هستند. به این معنی که برخی کودکان ادرار کمی تولید می کنند و این ادرار است که باید بیشتر مایع آمنیوتیک را تشکیل دهد. گاهی مشکلات مادر سبب بروز الیگوهیدرآمنیوس می شوند. وجود مشکلاتی نظیر دیابت، فشار خون بالا، اختلال خود ایمنی نظیر لوپوس اریتماتوز سیستمیک در مادر سبب بروز الیگوهیدرآمنیوس می شوند.
الیگوهیدرآمنیوس چه تاثیری می گذارد؟
الیگوهیدرآمنیوس می تواند روی جنین، مادر و وضع حمل تاثیر بگذارد. تاثیری که می گذارد به علت و زمان وقوع آن و میزان مایع بستگی دارد. در اولین نیمه بارداری مایع آمنیوتیک پایین می تواند باعث آسیب به ریه های کودک شود. در طول این زمان الیگوهیدرآمنیوس می تواند سبب بالا رفتن ریسک سقط جنین، تولد پیش از موعد و مرده به دنیا آمدن جنین شود. وقتی الیگوهیدرآمنیوس در نیمه دوم بارداری اتفاق بیفتد سبب ایجاد مشکل در رشد جنین می شود. اگر الیگوهیدرآمنیوس نزدیک وضع حمل اتفاق بیفتد سبب افزایش درد در طول زایمان و وضع حمل می شود.
باید چه کاری انجام داد؟
مطالعات اخیر نشان داده اند که بیمارانی که بارداری نرمال دارند و دچار الیگوهیدرآمنیوس می شوند تقریبا به هیچ درمان خاصی نیاز ندارند چون کودک آن ها سالم به دنیا خواهد آمد. بهترین راه، مراجعه به پزشک است تا او اندازه رحم و میزان آمنیوتیک را بسنجد. اگر وی متوجه مشکلی شود اقداماتی برای پیشگیری از عوارض ناشی از آن انجام خواهد داد. اگر فشار خون بالا دارید، قبل از بارداری با پزشک صحبت کنید. در طول بارداری تمام داروها را باید زیر نظر پزشک مصرف کنید. حتما در طی این دوره فشار خونتان باید کنترل شود. اگر پزشک تشخیص داد که شما دچار وضعیت الیگوهیدرآمنیوس هستید، مواد غذایی سالم و با ارزش غذایی بالا مصرف کنید، مایعات کافی بنوشید (آب بهترین نوشیدنی است)، به میزان کافی استراحت کنید و در صورت مشاهده هر گونه علائمی به پزشک مراجعه کنید.
بارداری پوچ
بارداری پوچ هنگامی اتفاق می افتد که تخمک بارور شده خودش را به دیواره رحم می چسباند اما جنینی رشد نمی کند. در حقیقت سلول ها جنین را تشکیل نمی دهند. بارداری پوچ معمولا در اولین سه ماه بارداری و قبل از این که فرد بفهمد باردار است اتفاق می افتد. گاهی ناهنجاری های کروموزومی باعث می شوند که بدن فرد باردار به طور طبیعی سقط جنین انجام دهد.
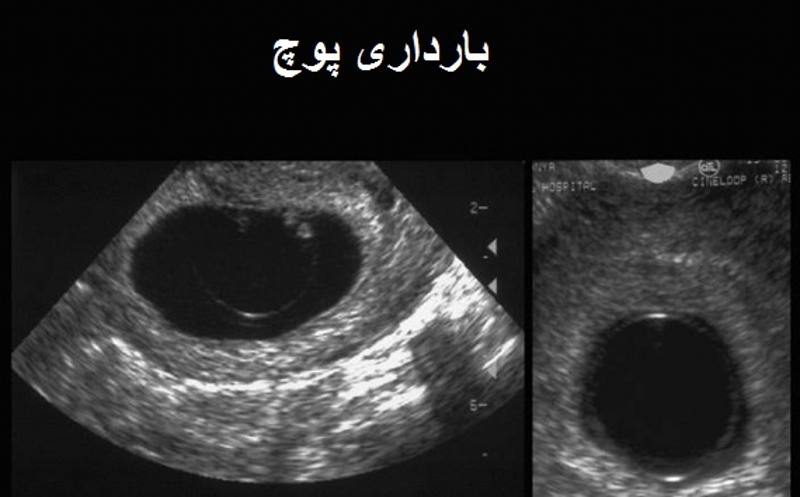
از کجا باید فهمید که بارداری پوچ اتفاق افتاده یا نه؟
بارداری پوچ اکثرا هنگامی اتفاق می افتد که فرد اصلا نمی داند باردار است. فرد ممکن است نشانه های بارداری نظیر تاخیر در قاعدگی و پریود نشدن را مشاهده کند و حتی نتیجه تست بارداری او مثبت نشان داده می شود. علاوه بر این ممکن است دچار انقباض جزئی عضلات شکم یا خونریزی جزئی واژینال شود. خیلی از زنان فکر می کنند که بارداری نرمال دارند چون میزان hCG در حال افزایش است. جفت بدون جنین شروع به رشد می کند و هورمون های بارداری افزایش میابند که همین موارد باعث می شوند که فرد باور کند که واقعا باردار است. معمولا تا زمانی که فرد آزمایش سونوگرافی ندهد متوجه نمی شود که کیسه بارداری خالی است.
چه چیزی سبب وقوع بارداری پوچ می شود؟
بارداری پوچ دلیل ۵۰ درصد از سقط جنین هایی است که در اولین سه ماه بارداری اتفاق می افتند و معمولا به علت مشکلات کروموزومی اتفاق می افتد. علاوه بر این، دلیل آن می تواند اسپرم یا تخمک بی کیفیت باشد.
چگونه می توان از بارداری پوچ پیشگیری کرد؟
متاسفانه در بیشتر موارد نمی توان از بارداری مولار پیشگیری کرد. خیلی از زوج ها در صورتی که دچار چنین مشکلاتی شوند تست ژنتیکی می دهند. بارداری پوچ معمولا یک بار اتفاق می افتد و به ندرت یک زن بیش از یک بار دچار بارداری پوچ می شود. پزشکان توصیه می کنند که پس از بارداری پوچ کمی صبر کنید و بعد تصمیم به بارداری دوباره بگیرید.
نارسایی دهانه رحم
نارسایی دهانه رحم چیست؟
گاهی اوقات گشادی دهانه رحم به علت زایمان اتفاق نمی افتد بلکه به خاطر نقص هایی که در دهانه رحم وجود دارد ایجاد می شود، به چنین حالتی نارسایی دهانه رحم گویند. این مشکل به خاطر دلایل متفاوتی اتفاق می افتد. از جمله آن ها می توان به آسیب پیشین به دهانه رحم یا مشکل مادر زادی دهانه رحم اشاره کرد. نارسایی دهانه رحم مسبب ۱۵ الی ۲۰ درصد از سقط جنین هایی است که در نیمه دوم بارداری اتفاق می افتند.
تعریف نارسایی دهانه رحم
نارسایی دهانه رحم در طول بارداری هنگامی اتفاق می افتد که دهانه رحم بدون ایجاد انقباض یا درد باز می شود (گاهی کاملا باز می شود). این اتفاق باعث می شود که غشای آمنیوتیک به سمت دهانه رحم بیاید و سرانجام پاره شود. این اتفاق قبل از این که جنین به دنیا بیاید می افتد و گاهی سبب سوزش رحم و زایمان زود رس می شود. گاهی اوقات زمانی متوجه این مشکل می شوند که پیشرفت کرده و برای توقف پیشرفت آن دیر شده است.
دلایل و عوامل مخاطره آمیز در نارسایی دهانه رحم
عواملی که می توانند سبب نارسایی دهانه رحم شوند شامل: سابقه نارسایی دهانه رحم در بارداری پیشین، جراحی، آسیب به دهانه رحم، دی اتیل استیل بسترول و ناهنجاری های ساختاری دهانه رحم هستند. برای مثال اگر قبلا کورتاژ داشته اید، این می تواند سبب آسیب به دهانه رحم شود. قبل از بارداری و در سه ماه اول بارداری هیچ روشی وجود ندارد که بتواند به طور دقیق بگوید که آیا سرانجام نارسایی دهانه رحم پیش می آید یا نه.
علائم نارسایی دهانه رحم
زنانی که دچار نارسایی دهانه رحم هستند بین هفته ۱۶ تا ۲۸ بارداری معمولا با گشادی جزئی دهانه رحم مواجه می شوند. آن ها متوجه باز شدن دهانه رحم (۲ سانتی متر یا بیشتر) و علائم جزئی می شوند. اگر این باز شدگی به بیش از ۴ سانتی متر برسد، پاره شدن غشای آمنیوتیک اتفاق می افتد.
تشخیص نارسایی دهانه رحم
تشخیص نارسایی دهانه رحم با بررسی سابقه بیماری، آزمایش و سونوگرافی مشخص می شود. علاوه بر این ممکن است از تست بارداری هم استفاده شود.
درمان نارسایی دهانه رحم
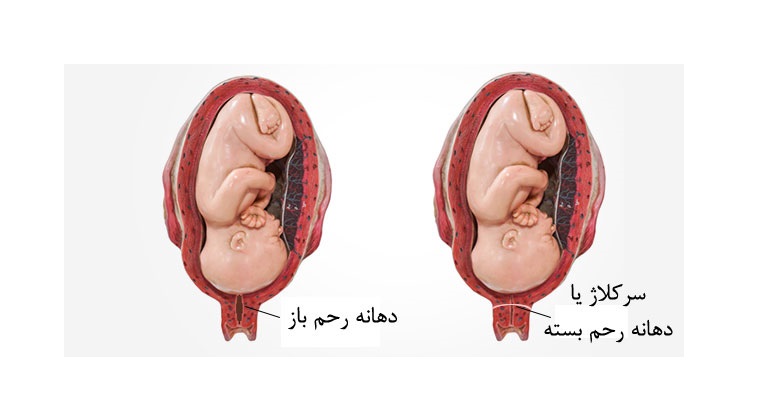
سرکلاژ:
وقتی مشکل نارسایی دهانه رحم را تشخیص دادند، این مشکل با پروسه جراحی ای به نام سرکلاژ (دوختن دهانه رحم) قابل درمان است. از یک یا چند بخیه در اطراف دهانه رحم استفاده می کنند تا آن را کاملا بسته نگه دارند. این کار را معمولا پس از هفته دوازدهم بارداری انجام می دهند چون در این زمان احتمال سقط جنین معمولا در پایین ترین حد ممکن است. اما اگر غشای آمنیوتیک پاره شده باشد یا عفونت وجود داشته باشد این کار را انجام نمی دهند. پس از جراحی، مادر تحت نظر قرار می گیرد تا وجود عفونت یا انقباض ماهیچه در او بررسی شود چون گاهی جراحی با این مشکلات همراه است. پس از جراحی، بیمار باید استراحت کند تا به دهانه رحم فشار وارد نشود و جنین زنده بماند. سرکلاژ را قبل از تولد نوزاد بر می دارند تا مادر بتواند فرزندش را از طریق زایمان طبیعی به دنیا بیاورد. گاهی نیز سرکلاژ را بر نمی دارند و برای تولد کودک از روش سزارین استفاده می کنند.
آیا بعد از شیمی درمانی بارداری مولار می توان دوباره باردار شد؟
در مواقعی که بافت مولار به طور کامل خارج نمی شود و بافت بدخیم است از شیمی درمانی استفاده می کنند. اگر پزشک تشخیص داد که شیمی درمانی مناسب ترین روش درمانی است پس باید اقدامات احتیاطی را رعایت کنید. شیمی درمانی سبب آسیب به عملکرد تخمدان ها و تخمک می شود. پس توصیه می شود که اگر از شیمی درمانی استفاده کرده اید برای دوباره باردار شدن یک سال صبر کنید. خبر خوب این است که اگر بعد از شیمی درمانی به خاطر بارداری مولار، به میزانی که پزشک توصیه کرده صبر کنید می توانید دوباره بدون هیچ مشکلی باردار شوید. و با مشکلاتی مثل زایمان زود رس، نقص کودک هنگام تولد یا سایر مشکلات روبرو نخواهید شد.
باردار شدن پس از یک بارداری مولار
پس از درمان موفقیت آمیز بارداری مولار امکان باردار شدن وجود دارد. اما حتما در این خصوص با پزشک مشورت کنید و دستورالعمل های پزشک را اجرا کنید. هر آزمایشی که نیاز باشد را انجام دهید تا پزشک اطمینان حاصل کند که درمان موثر است و هیچ مشکلی وجود ندارد. اگر می خواهید دوباره باردار شوید و نگران هستید، پزشک شما را راهنمایی خواهد کرد.
اگر سابقه بارداری مولار داشته اید و می خواهید باردار شوید کمی صبر کنید:
اگر سابقه بارداری مولار داشته اید ریسک داشتن یک بارداری مولار دیگر بالاست. پس دست نگه دارید تا کاملا از بارداری سابق بهبود یابید و اطمینان حاصل کنید که تمام بافت خارج شده است. بهتر است تا زمانی که پزشک توصیه کرده باردار نشوید.
درباره بارداری مولار اطلاعات کافی کسب کنید:
بارداری مولار به خاطر مشکلاتی که هنگام لقاح پیش می آیند اتفاق می افتد و سبب وجود جنین ناقص می شود. این به این معناست که نمی توانید از آن پیشگیری کنید یا باعث آن شوید. ۰.۱% تا ۰.۳% از بارداری ها مولار هستند.
از علائم بارداری مولار آگاه شوید:
اگر باردار هستید و علائم بارداری مولار را دارید حتما برای معاینه نزد پزشک بروید. در صورت مشاهده خونریزی شدید به پزشک مراجعه کنید. خون مشاهده شده می تواند قهوه ای تیره یا قرمز پر رنگ باشد. علائم این بیماری و درد در شکم می توانند آنقدر قوی باشند که فرد به بستری شدن نیاز داشته باشد.
مرتب برای معاینه نزد پزشک بروید:
اگر هر یک از علائمی که در قسمت های بالا به آن ها اشاره شد را مشاهده کردید پزشک باید از شما آزمایش بگیرد.
برای تشخیص دقیق از سونوگرافی استفاده کنید:
بارداری مولار کامل در هفته هشتم بارداری با کمک سونوگرافی کاملا قابل تشخیص است. از تکنولوژی سونوگرافی برای بررسی رحم و رشد جنین استفاده می شود.
حمایت عاطفی دریافت کنید:
از دست دادن جنین و نگرانی درباره خطرات احتمالی و ابتلا به سرطان می توانند روی روحیه فرد تاثیر منفی بگذارند. برای کنار آمدن با این اضطراب با پزشک مشورت کنید. از حمایت خانواده و دوستان نیز برخوردار شوید. با کسانی که تجربه این چنینی داشتند صحبت کنید.
مشاوره با پزشک در مورد بارداری مولار
بارداری مولار برای زنان ترسناک و نگران کننده است. افرادی که بارداری مولار داشته اند از نظر روحی درست مثل افرادی هستند که سقط جنین داشته اند. بسیاری از زنانی که با بارداری مولار روبرو می شوند، تا به حال درباره این مشکل نشنیده اند و خیلی نگران سلامت خود هستند. به علاوه پیش خود فکر می کنند که دیگر نمی توانند باردار شوند. مردها هم نگران همسران خود هستند. گاهی آن ها روحیه خود را از دست می دهند و برای کار کردن به مشکل بر می خورند. گاهی نیز نمی دانند که چگونه باید به همسر خود کمک کنند. بهتر است که با همسر خود صحبت کنید و این مشکل را با هم حل کنید. اگر یکی از شما در کنترل و کنار آمدن با احساساتش مشکل داشت می توانید با پزشک، خانواده، دوستان و حتی مشاور مشورت کنید.