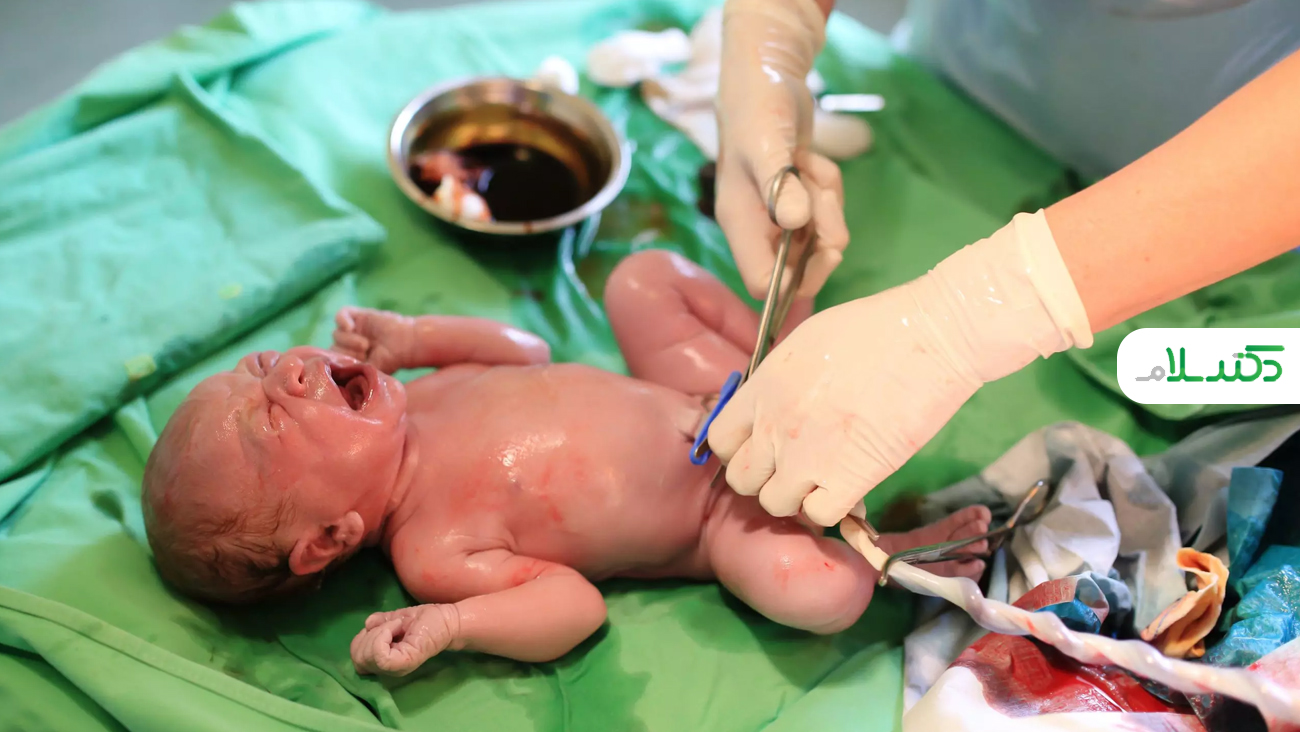
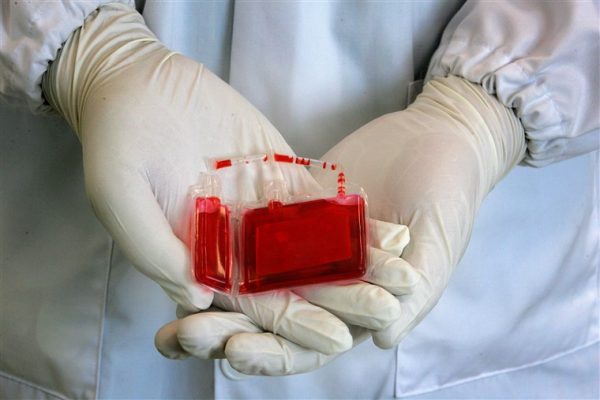
قبلا خون بند ناف نوزاد به عنوان یک ماده زائد دور ریخته می شد اما اکنون منبع مفیدی از سلول های بنیادی خون است. از سال 1989 خون بند ناف برای درمان کودکان مبتلا به بیماری های خونی خاص مورد استفاده قرار می گرفت و تحقیقات در مورد استفاده از آن برای درمان بزرگسالان در حال پیشرفت است. بنابراین چالش های موجود برای تحقیق خون بند ناف کدامند و چگونه ممکن است در آینده استفاده شود؟ ادامه این مطلب ار بخش مقالات پزشکی دکتر سلام را دنبال کنید تا درمورد دلایل اهمیت ذخیره خون بند ناف نوزاد اطلاعاتی کسب کنید.

درباره خون بند ناف نوزاد چه می دانیم؟
خون بند ناف در بند ناف و جفت نوزاد تازه متولد شده وجود دارد که می توان به راحتی برای استفاده های بعدی آن را جمع آوری و منجمد کرد. خون بند ناف شامل سلول های بنیادی خون است که می تواند تمام سلول های موجود در خون، از جمله سلول های سیستم ایمنی را تولید کنند. پیوند سلول های بنیادی خونساز از خون بند ناف، می تواند برای درمان چندین بیماری خونی مختلف مثل سرطان خون مورد استفاده قرار گیرد.
در مقایسه با پیوند سلول های بنیادی خونساز از اهداءکنندگان مغز استخوان، پیوند سلول های بنیادی از خون بند ناف به نظر می رسد منجر به عدم ناسازگاری کمتری در سیستم ایمنی می شود مانند بیماری بافت پیوندی بر ضد میزبان.
محققان در مورد چه چیزی تحقیق می کنند؟
محدودیت خون بند ناف نوزاد در این است که سلول های بنیادی خونساز کمتری نسبت به اهدای مغز استخوان دارد، به این معنی که بیماران بزرگسال اغلب به دو حجم از خون بند ناف نیاز دارند. محققان در حال مطالعه روش هایی برای گسترش تعداد سلول های بنیادی خونساز از خون بند ناف در آزمایشگاه ها هستند تا اهدای خون بند ناف نوزاد بتواند به اندازه کافی سلول های کافی را برای پیوند های بیشتر سلول های بنیادی خونساز تامین کند.
برخی مطالعات جنجالی و بحث برانگیز نشان می دهند که خون بند ناف می تواند به درمان بیماری هایی به غیر از بیماری های خونی نیز کمک کند، اما اغلب این نتایج را نمی توان دو باره به دست آورد. محققان به طور فعال در حال تحقیق و بررسی هستند که آیا می توان از خون بند ناف برای درمان بیماری های مختلف استفاده کرد یا خیر.
بیشتر بخوانید: تاخیر در بریدن بند ناف
در رابطه با سلول های بنیادی خون بند ناف، با چه چالش هایی روبرو هستیم؟
یک چالش بزرگ که بسیاری از زمینه های تحقیق و درمان پزشکی با آن روبرو هستند، تصحیح اطلاعات نادرست است. بعضی از شرکت ها خدمات خود را برای والدین تبلیغ می کنند و می گویند خون خون بند ناف نوزادان خود را در بانک خون فریز کنند تا در صورت نیاز، بتوانند بعدا از آن استفاده کنند.
مطالعات نشان می دهد که بعید است که خون بند ناف برای فرزند آنها مورد استفاده قرار گیرد. با این حال، پزشکان قویا از اهدای خون بند ناف نوزاد به بانک های خون عمومی حمایت و پشتیبانی می کنند. این کار به میزان زیادی به افزایش اهداء خون بند ناف به افرادی که به آن نیاز دارند کمک می کند. پس از تولد نوزاد، خون بند ناف نوزاد در بند ناف و جفت باقی می ماند و جمع آوری آن، هیچ خطری برای مادر و یا کودک ندادر و نسبتا آسان است. خون بند ناف نوزاد شامل سلول های بنیادی خون است : سلول های کمیابی که معمولا در مغز استخوان یافت می شوند.
سلولهای بنیادی خونساز می توانند هر نوع سلولی را در خون تشکیل دهند مانند گلبول های قرمز خون، گلبول های سفید خون و پلاکت ها. آنها مسئول حفظ تولید خون در سراسر زندگی ما هستند و سال ها در پیوند مغز استخوان به منظور درمان بیماری های خونی مورد استفاده قرار گرفته اند.
چندین گزارش حاکی از آن هستند که خون بند ناف نوزاد ممکن است شامل انواع دیگر سلول های بنیادی باشد که می توانند سلول های ویژه ای را تولید کنند که به خون تعلق ندارند مثل سلول های عصبی. این یافته ها در میان دانشمندان بسیار بحث برانگیز است و به طور گسترده ای، مورد قبول قرار نگرفته است.
خون بند ناف نوزاد چیست؟
خون بند ناف ذخیره شده در بانک خون، بیشتر در گلبول های سفید و سلول های بنیادی وجود دارد. در حالی که به سلول های بنیادی توجه بیشتری می شود، ولی سلول های جمع شده (TNCs) تقریبا 10 برابر بیشتر نسبت به سلول های بنیادی در هر مجموعه خون بند ناف وجود دارد. سلول های جمع شده ( TNCs) به طور اساسی، شامل سلول های سفید خون یا لکوسیت ها هستند.
آنها سلول های سیستم ایمنی بدن هستند که از بدن محافظت می کنند. با وجود سلول های بنیادی متشکل از یک دهم بیشتر مجموعه ها، خون بند ناف به عنوان منبع غنی سلول های بنیادی خونساز در نظر گرفته می شوند. سلول های بنیادی خونساز (HSCs) اغلب توسط نشانگر CD34 تعیین می شوند.
سلول های بنیادی خونساز می توانند به دو دسته از سلول ها تبدیل شوند: سلول های میلوئیدی و سلول های لنفاوی. سلول های میلوئیدی به دنبال تشکیل گلبول های قرمز خون و پلاکت ها و دیگر سلول های خونی هستند. سلول های لنفاوی به سلول های B و سلول های T تبدیل می شوند و پایه و اساس سیستم ایمنی بدن هستند. خون بند ناف نوزاد نیز حاوی سلول های بنیادی مزانشیمی (MSC) است اما در بافت بند خون بسیار بیشتر هستند.
علاوه بر سلول های بنیادی، محققان کاربردهای ویژه ای را برای انواع دیگر سلول ها در درمان شرایط خاص کشف می کنند. سلول های Treg خون بند ناف، پتانسیل جلوگیری از بیماری بافت پیوندی بر ضد میزبان در سلول های بنیادی را دارند و اثرات بیماری های خود ایمنی مانند دیابت، روماتیسم مفصلی و اسکلروز چندگانه را کاهش می دهند.
سلول های کشنده طبیعی خون بند ناف نیز، این پتانسیل را حفظ می کنند. این سلول ها به گونه ای برنامه ریزی شده اند تا سرطان ها و تومورهای خاص در آزمایش های بالینی را هدف قرار دهند. این امر می تواند آنها را به کاندیداهای فوق العاده قوی برای درمان موارد مزمن یا مقاوم در برابر سرطان، تبدیل کند.
راه دیگری که دانشمندان در حال کار با سلول های بنیادی هستند، از طریق فناوری های گسترش است که تکثیر سلول های بنیادی خون بند ناف نوزاد را تحریک می کنند. اگر اثر بخشی این روش، توسط اداره غذا و داروی آمریکا تایید شود، این فناوری ها به دانشمندان اجازه می دهد که سلول های بنیادی بسیاری را از یک نمونه کوچک کشت کنند.
این امر می تواند سلول های بنیادی کافی برای درمان اعضای خانواده با یک مجموعه از خون بند ناف و یا درمان یک کودک با چندین بار درمان را در طول زمان برای پزشکان و محققان فراهم کند. برای داشتن آمادگی بهتر برای روزی که این فناوری ها به راحتی در دسترس باشند، برخی از بانک های خون بند ناف، مجموعه های خون بند ناف خود را به محفظه های جداگانه ای تقسیم کرده اند که به راحتی می توانند از بقیه مجموعه جدا شده و به طور مستقل استفاده شوند.
خون بند ناف چگونه با بافت بند ناف مقایسه می شود؟
خون بند ناف نوزاد شامل سلول های بنیادی مزانشیمی است اما در سلول های بنیادی خونساز فراوان است. از سوی دیگر، بافت بند ناف شامل سلول های بنیادی خونساز است اما در سلول های بنیادی مزانشیمی بسیار غنی تر است. بافت بند ناف یا ژله وارتون، یک لایه محافظ است که رگ بند ناف و سایر عروق را پوشش می دهد. سلول های بنیادی مزانشیمی می توانند میزبان سلول هایی باشند که در سیستم عصبی، اندام های حسی، بافت های گردش خون، پوست، استخوان، غضروف و غیره یافت می شوند.
این سلول ها در حال حاضر تحت آزمایشات کلینیکی در مورد آسیب های ورزشی، بیماری های قلبی و کلیوی، اسکلروز جانبی آمیوتروفیک (ALS)، التیام زخم و بیماری خود ایمنی قرار دارند. همانند خون بند ناف نوزاد، بافت بند ناف نیز به راحتی در هنگام زایمان جمع آوری می شود و پتانسیل زیادی در زمینه پزشکی احیاء کننده دارد.
بانکداری خون بند ناف نوزاد چگونه کار می کند؟
در حالی که بانکداری خون بند ناف نوزاد یک تجربه جدید برای بسیاری از والدین محسوب می شود، اما این یک تجربه ساده است. گذشته از تمام اینها، اکثر مادران در رابطه با چگونگی روند زایمان خود نگرانی دارند و نمی خواهند نگران جزئیات جمع آوری، پردازش و انجماد خون بند ناف نوزاد خود باشند. خوشبختانه، ارائه دهندگان خدمات درمانی و بانک خون بند ناف، بیشتر کارها را انجام می دهند.
مراحل بانکداری خون بند ناف نوزاد در زیر آمده است:
- بانک خون بند ناف نوزاد یک کیت جمع آوری را برای شما می فرستد. این کیت ها باید در دمای اتاق نگهداری شوند.
- کیت جمع آوری کننده خون بند ناف، به همراه مادر باردار، به مرکز زایمان ارسال می شود.
- به محض پذیرش و بستری شدن، خون مادر برای بررسی هر گونه بیماری عفونی، جمع آوری می شود.
- به محض تولد، اما قبل از تحویل دادن جفت، ارائه دهنده خدمات درمانی و بهداشتی، می تواند بند ناف را با گیره محکم کرده و آن را قطع کند.
- 40 تا 120 میلی لیتر خون، در بند ناف و در جفت، تقریبا باقی می ماند.
- ارائه دهنده خدمات درمانی و بهداشتی، خون بند ناف را از بند ناف خارج می کند که هیچ خطری برای نوزاد و مادر ندارد.
- کیسه خون بند ناف نوزاد و شیشه کوچک حاوی خون مادر در داخل کیت جمع آوری کننده، قرار می گیرد.
- والدین می توانند با قسمت کیت جمع آوری کننده، تماس بگیرند تا با پیک پزشکی، این کیت برای آنها ارسال شود.
- هر زمان، 24 ساعت شبانه روز و هفت روز هفته، می توانند برای انتقال این کیت، با بانک خون بند ناف، هماهنگی های لازم را انجام دهند.
این یک تعریف ساده از مراحل انجام بانکداری خون بند ناف نوزاد است.

ارزش ذخیره کردن خون بند ناف
خون بند ناف نوزاد، خون باقی مانده در جفت است که بعد از به دنیا آمدن نوزاد است، بریده می شود. قبلا، خون بند ناف نوزاد به همراه جفت، به عنوان ضایعات پزشکی، دور انداخته می شد. در طول چند دهه گذشته، نشان داده شده است که خون بند ناف شامل سلول های بنیادی و سلول های پیش ساز اولیه است که می تواند برای پیوند سلول های بنیادی در کودکان و بزرگسالانی که نیاز به پیوند سلول بنیادی دارند، به کار رود.
خون بند ناف نوزاد در میزبان جدید تحمل بیشتری دارد و می تواند بدون اینکه مطابقت کامل داشته باشد، مورد استفاده قرار گیرد و دسترسی بیشتر به پیوند برای بیمارانی که نمی توانند یک اهداءکننده هماهنگ پیدا کنند را فراهم می کند.
خون بند ناف نوزاد چگونه در پزشکی استفاده می شود؟
پیوند سلول های بنیادی خونساز می تواند یک روش درمانی موثر برای بیماران خردسال و بزرگسالان مبتلا به سرطان های خاص، نقص ایمنی، سندرم نارسایی مغز استخوان و برخی دیگر از بیماری های ژنتیکی از جمله نقایص مادرزادی متابولیسم و هموگلوبینوپاتی باشد. سلول های بنیادی استفاده شده برای پیوند، معمولا از مغز استخوان و یا خون به دست می آمده اند. امروزه خون بند ناف نوزاد به منبع جایگزین سلول های بنیادی برای پیوند تبدیل شده است.
یک محدودیت مهم برای درمان با پیوند سلول های بنیادی، توانایی پیدا کردن یک اهداء کننده مناسب است. تنها ۲۰ تا ۲۵ درصد از بیماران نیازمند به پیوند، می توانند خود را با اهداء کننده تطبیق دهند. از بین افراد اهداء کننده ای که متعلق به یک خانواده نیستند، تنها ۱۰ تا ۵۰ درصد از بیماران (بسته به نژاد وقومیت)، می توانند یک اهداء کننده مغز استخوانی که متعلق به یک خانواده نیست را از طریق برنامه ملی اهدا کنندگان مغز استخوان و سایر دفاتر ثبت اهداء کنندگان، پیدا کنند.
پیوند خون بند ناف نوزاد نیاز به تطبیق دقیق با مغز استخوان ندارد، بنابراین بسیاری از بیمارانی که نمی توانند یک اهداء کننده مغز استخوان را پیدا کنند، می توانند یک اهداء کننده خون بند ناف مناسب را پیدا کنند. اینطور برآورد می شود که هر ساله بیش از ۴000 پیوند خون بند ناف در سرتا سر جهان انجام می گیرد.
خون بند ناف نوزاد به عنوان منبع سلول های بنیادی برای اهداف دیگر نیز مورد مطالعه قرار می گیرد، از جمله روش های درمانی احیاء کننده برای بافت های آسیب دیده از وارد شدن صدمه و یا بیماری. با این حال، این برنامه ها به صورت اثبات نشده باقی می مانند و در حال حاضر تحقیقات در حال انجام و پیشرفت هستند.
خون بند ناف چگونه جمع آوری و ذخیره می شود؟
خون بند ناف می تواند بدون بروز هیچگونه خطری برای مادر و یا نوزاد جمع آوری شود. خون بند ناف می تواند از جفت یا در مرحله سوم زایمان یا ظرف مدت 10 تا 15 دقیقه پس از زایمان جفت، جمع آوری شود. به این صورت که یکی از رگ های ناف با یک سوزن استریل سوراخ می شود و خون بند ناف به درون یک کیسه استریل که حاوی یک ماده ضد انعقاد خون به منظور پیشگیری از لخته شدن می باشد، تخلیه می شود. بعد از جمع کردن خون بند ناف از جفت، بعضی از گلبول های قرمز خون نیز خارج می شوند و حجم خون بند ناف جمع آوری شده، کاهش می یابد.
برای نگهداری طولانی مدت، سلول ها تحت روش های مخصوص انجماد قرار می گیرند و در فریزرهای مخصوصی که دارای نیتروژن مایع هستند، ذخیره می شوند. حداکثر زمان ذخیره کردن و یا تاریخ انقضا، معلوم نیست، اما احتمال دارد که این سلول ها برای ده ها سال قابل استفاده باشند. واحدهای خون بند ناف، پس از گذشت 18 سال از ذخیره سازی خون بند ناف در بانک های خون دولتی، با موفقیت توانستند پیوند را انجام دهند.

گزینه های ذخیره خون بند ناف نوزاد چه هستند؟
دو نوع بانک خون بند ناف اصلی وجود دارد، عمومی و خصوصی. به طور کلی، بانک های دولتی، سازمان های غیرانتفاعی هستند که توسط بودجه فدرال یا خصوصی، حمایت و پشتیبانی می شوند. پس از این که مادر راضی به اهداء خون بند ناف نوزاد شد، بانک های عمومی، خون بند ناف را از دوران بارداری سالم و بدون هیچ هزینه ای برای خانواده ای که اهدا کننده است، جمع آوری می کنند.
مادر نوزاد،رضایت خود را مبنی بر اهداء داوطلبانه خون بند ناف اعلام می کند و تمام حقوق مربوط به خون بند ناف را در اختیار عموم قرار می دهد.مادر همچنین در رابطه با بررسی سوابق پزشکی خود و نوزادش، موافقت می کند و اجازه می دهد که یک نمونه از خون خودش برای انجام آزمایش بیماری های عفونی گرفته شود.
واحد های آزمایش غربالگری که برای از بین بردن خطرات انتقال بیماری های ژنتیکی یا عفونی طراحی شده اند، در قسمت ثبت جستجو قرار می گیرند و برای هر بیماری که به پیوند نیاز دارد، در دسترس است. واحدهایی که معیارهای بانکداری عمومی را رعایت نمی کنند، ممکن است کنار گذاشته شوند و یا فقط برای اهداف تحقیقاتی مورد استفاده قرار بگیرند.
بانک های خون بند ناف خصوصی به طور کلی سازمان های انتفاعی هستند که کمک های مالی هدایت شده را برای استفاده آینده توسط کودک یا یکی از اعضاء خانواده ذخیره می کنند. با استفاده از یک کیت تهیه شده از سوی بانک، خون بند ناف توسط پزشک، ماما و یا پرستار از نوزاد متولد شده، تحویل گرفته می شود و به بانک خون بند ناف ارسال می شود. والدین نوزاد مسئول جمع آوری و پردازش خون بند ناف و سپس پرداخت هزینه سالیانه برای ذخیره سازی هستند.
مراحل متفاوتی از تست بر روی واحدها انجام می شود و حداقل استاندارد ها برای تشخیص اینکه آیا یک واحد، واجد شرایط پردازش و ذخیره سازی در بانک می باشد، انجام می شود. اکثر مجموعه های خصوصی به عنوان سرمایه گذار برای خون بند ناف به کار گرفته می شوند تا بتوانند برای درمان بیماری های جدی در آینده مورد استفاده قرار بگیرند.
اغلب متخصصان زنان و زایمان و پزشکان متخصص اطفال اینگونه تصوری دارند که ذخیره سازی خون بند ناف در نوزادان سالم ضروری نیست. در این رابطه مهم است که توجه داشته باشید که خون بند ناف یک کودک برای پیوند به یک کودک مبتلا به سرطان خون یا سرطان دیگر، به دلیل نگرانی از سرایت سلول های سرطانی استفاده نمی شود و برای درمان یک وضعیت ژنتیکی استفاده نخواهد شد چون خون بند ناف می تواند دارای یک مشکل ژنتیکی باشد.
در حال حاضر، اهداء مستقیم خون بند ناف به یکی از اعضاء خانواده، مخصوصا زمانی که یکی از اعضاء درجه یک خانواده در معرض خطر ابتلا به سرطان در دوران کودکی می باشد توصیه می شود که می توان با انجام پیوند، بیماری هایی مانند هموگلوبینوپاتی یا دیگر اختلالات خونی وابسته به انتقال، نقص ایمنی مادرزادی یا یک نقص ارثی متابولیسم درمان شود.
بیشتر بخوانید: مصرف شکلات تلخ و رفع اختلالات خونی رگ ها
چگونه خون بند ناف کودکم را می توانم اهدا کنم؟
در مورد گزینه های استفاده از بانکداری خون بند ناف نوزاد، با پزشک متخصص زنان و زایمان یا پزشک متخصص اطفال بحث و گفتگو کنید. برای اینکه به طور خصوصی خون بند ناف نوزاد خود را برای استفاده احتمالی در آینده توسط کودک یا یکی از اعضاء خانواده ذخیره کنید، می توانید با یکی از بانک های خصوصی خون بند ناف نوزاد تماس بگیرید تا ترتیب جمع آوری، حمل و نقل و پرداخت را بدهید.
اطلاعات تکمیلی در مورد بانکداری خون بند ناف نوزاد، شامل فهرستی از بانک های خصوصی را از طریق راهنمای والدین بنیاد خون بند ناف نوزاد می توانید پیدا کنید. برای اهدای خون بند ناف نوزاد خود برای استفاده عمومی، ابتدا بررسی کنید که آیا بیمارستانی که قصد ارسال خون بند ناف را دارید، با یک بانک خون بند ناف نوزاد همکاری دارد و آیا خون بند ناف را برای اهداء عمومی جمع آوری می کند یا خیر.
جوانب منفی دریافت خون بند ناف نوزاد
در حالی که بسیاری از والدین داشتن آرامش خاطر را به عنوان یک مزیت اصلی بانکداری خون بند ناف نوزاد می شناسند، باید بگوئیم که معایبی نیز در این زمینه وجود دارد.
هزینه
هزینه ها با یکدیگر متفاوت هستند، اما بانک های خون بند ناف تجاری تقریبا 1000 تا 1500 دلار برای جمع آوری و ذخیره یک نمونه به علاوه هزینه نگهداری سالیانه در محدوده 100 دلار هزینه می کنند. همچنین ممکن است هزینه اضافی چند صد دلاری بابت کیت جمع آوری خون بند ناف، خدمات ارسال به بانک خون بند ناف و پردازش اولیه پرداخت کنید. این هزینه ها تحت پوشش بیمه قرار ندارند.
هیچ تضمینی وجود ندارد
هیچ تضمینی وجود ندارد که سلول های بنیادی خون بند ناف بتوانند در کودک و یا یکی از اعضاء خانواده مورد استفاده قرار بگیرند و یا این که یک نوع درمان را ارائه دهند زیرا به تشخیص، ماهیت بیماری و نیازهای بیمار بستگی دارد. تنها ۲۵ درصد شانس وجود دارد که دو خواهر و برادر برای پیوند سلول های بنیادی، پس از آزمایش برای سازگاری بافت، با یکدیگر مطابقت داشته باشند.
شما باید مزایا و معایب این کار را بررسی کنید و در مورد گزینه ها با ارائه دهندگان خدمات درمانی و بهداشتی، بحث و تبادل نظر کنید. اگر تصمیم بگیرید که با بانک خون بند ناف همکاری داشته باشید، باید از قبل برنامه ریزی کنید. در اغلب موارد، شرکت یک کیت را تهیه می کند که ارائه دهنده خدمات بهداشتی و درمانی، درست بعد از تولد نوزاد، از آن استفاده می کند. پس از آن، پیک، آن را به بانک خون بند ناف تحویل می دهد که در آنجا شماره شناسایی و اجزاء آن منجمد می شود.
چه زمانی باید درباره ذخیره خون بند ناف کودک خود تصمیم بگیرید؟
بهتر است در حدود هفته ۲۸ تا ۳۴ بارداری درباره گزینه های خون بند ناف نوزاد با ارائه دهنده خدمات بهداشتی و درمانی صحبت کنید. این کار به شما فرصت زیادی می دهد تا در مورد بانک های مختلف خون بند ناف، اطلاعاتی را به دست بیاورید. تصمیم خود را مبنی بر اهداء خون بند ناف در برنامه تولد نوزاد خود قرار دهید.
برنامه تولد مجموعه ای از دستورالعمل هایی است که درباره تولد نوزاد خود باید انجام دهید که می تواند شامل مواردی مانند جایی باشد که می خواهید کودک خود را به دنیا بیاورید و افرادی که می خواهید در هنگام زایمان، همراه شما باشند. تمام بیمارستان ها به شما این اجازه را نمی دهند که خون بند ناف نوزاد خود را به یکی از بانک های دولتی اهداء کنید.
بیماری هایی که با پیوند خون بند ناف نوزاد قابل درمان هستند
تحقیقات درباره ایده ها و روش های جدید، باعث پیشرفت در علم پیوند می شوند، بنابراین بیشتر بیماری ها می توانند با پیوند مغز استخوان یا پیوند خون بند ناف درمان شوند.حال ببینید که چه بیماری هایی با پیوند قابل درمان هستند. پیوند مغز استخوان یا پیوند خون بند ناف ممکن است بهترین گزینه درمانی یا تنها پتانسیل برای درمان بیماران مبتلا به سرطان خون، لنفوم، کم خونی سلول داسی شکل و بسیاری از بیماری های دیگر باشد. همزمان با پیشرفت علم پیوند، بیماری های جدیدی نیز با پیوند، قابل درمان هستند.
لوسمی ها و لنفوم ها
لوسمی حاد میلوژن (AML)
شایع ترین نوع لوسمی حاد است که تقریبا 15000 مورد جدید در هر سال در ایالات متحده به آن مبتلا می شوند. لوسمی حاد میلوژن (AML) می تواند در هر سنی بر روی افراد تاثیر بگذارد، اما در بزرگسالان بسیار رایج است.

لوسمی لنفوبلاستیک حاد (ALL)
هر سال در حدود 6000 مورد جدید از لوسمی لنفوبلاستیک حاد (ALL) در ایالات متحده دیده می شود. این بیماری می تواند در هر سنی بر روی افراد تاثیر بگذارد، اما شایع ترین نوع سرطان خون در کودکانی است که زیر 15 سال سن دارند.
لوسمی لنفوسیتی مزمن (CLL)
این بیماری، در درجه اول بر روی افراد بزرگسال اثر می گذارد و در کودکان و نوجوانان بسیار نادر است. هر سال در حدود 15000 نفر در ایالات متحده، به این بیماری مبتلا می شوند.
لوسمی میلوژن مزمن (CML)
یک نوع سرطان خون نسبتا شایع است که سالانه، بیش از 20000 نفر در ایالات متحده، با 6000 مورد جدید از این بیماری، به آن مبتلا می شوند. بیشتر موارد لوسمی میلوژن مزمن (CML) در افراد بزرگسال دیده می شود.
لنفوم غیر هاجکین (NHL)
در هر سال حدود 69000 نفر در ایالات متحده به لنفوم غیر هاجکین مبتلا می شوند. اکثر این افراد بیشتر از 60 سال سن دارند.
دیگر موارد
لنفوم هاجکین و لوسمی میلوومونوسیتیک ویژه نوجوانان.
بیماری های مغز استخوان
کم خونی آپلاستیک شدید
یک بیماری نادر که سالانه در 600 تا 900 نفر، تشخیص داده می شود. این بیماری اغلب در کشورهای شرق آسیا دیده می شود و می تواند در هر سنی بر روی افراد اثر بگذارد، اما بیشتر در جوانان شایع است.
موارد دیگر:
- کم خونی فانکونی
- هموگلوبینوری حمله ای شبانه (PNH)
- آپلازی خالص گلبول های قرمز
- مگاکارپوسیت یا ترومبوسیتوپنی مادرزادی
اختلالات ارثی سیستم ایمنی
نقص ایمنی شدید ترکیبی
یک گروه از اختلالات ارثی سیستم ایمنی است که در هنگام تولد به وجود می آید و اگر تحت درمان قرار نگیرد، می تواند در سال اول زندگی تهدید کننده زندگی فرد شود. در ایالات متحده، حدود 1 در 100000 نوزاد، با نقص ایمنی شدید ترکیبی(SCID) متولد می شوند.
سندرم ویسکوت-آلدریچ (WAS)
نوعی اختلال ارثی سیستم ایمنی است که در ابتدای تولد وجود دارد و بیشتر بر روی پسرها اثر می گذارد. در ایالات متحده آمریکا حدود 1 در 100000 پسر با این اختلال به دنیا می آیند.
هموگلوبینوپاتی
نوعی بیماری که با عملکرد ضعیف گلبول های قرمز خون همراه است و شامل موارد زیر می باشد:
- بتا تالاسمی ماژور
- بیماری سلول داسی شکل (SCD)
بیماری سلول داسی شکل یک بیماری ارثی ناشی از گلبول های قرمز خون است. در ایالات متحده، این بیماری بر روی حدودا 70000 تا 100000 نفر اثر می گذارد و در بین آمریکایی های آفریقایی تبار و اسپانیایی ها بیشتر رایج است.
اختلالات ارثی متابولیک
بیماری GLD
بیماری GLD بسیار نادر است و هر ساله فقط حدود 40 کودک در ایالات متحده به این بیماری مبتلا می شوند که اغلب در ماه های اول زندگی ظاهر می شود. همچنین شکل دیگری از این بیماری وجود دارد که تا بعد از آن دوران کودکی و یا حتی در سال های نوجوانی بروز نمی کند.
سندرم هورلر (MPS-IH)
در حدود 1 از هر 100000 نوزادا این بیماری متولد می شوند و اگر درمان نشود، كودكانی که با این بیماری متولد می شوند، معمولا در سن 5 تا 10 سالگی می میرند.
آدرنولکودیستروفی (ALD)
هم پسران و هم دختران می توانند با این بیماری متولد شوند اما پسرها بیشتر احتمال دارد که علائم این بیماری را داشته باشند. از هر سه پسر متولد شده با ALD، یکی نفر به نوع شدید مغزی این بیماری مبتلا می باشد. این نوع از بیماری بسیار نادر است و بر روی حدود 1 از هر 20000 نفر در سراسر جهان اثر می گذارد.
متاکروماتیک لکودیستروفی (MLD)
این بیماری اغلب در نوزادان و کودکان نوپا دیده می شود، اما در کودکان بزرگتر و افراد بزرگسال نیز رخ می دهد. متاکروماتیک لکودیستروفی( MLD) یک بیماری نادر است و در حدود 1 در 40000 تا 160000 نفر در سراسر جهان به آن مبتلا می شوند.
سندرم میلودیسپلاستیک و اختلالات میلوپرولیفراتیو
MDS گروهی از بیماری ها هستند که بر روی مغز استخوان و خون را می گذارند و هر ساله حدود 19000 نفر به ایم دسته از بیماری ها مبتلا می شوند.
در مورد بافت بند ناف چه می دانید؟
بافت بند ناف در حال حاضر هنوز فراهم نشده است، اما پتانسیل پیشرفت آن در آینده وجود دارد. در مورد پتانسیل پیشرفت بافت بند ناف به منظور کمک به شرایطی مانند اثر آن بر روی غضروف ها، ماهیچه ها و سلول های عصبی، تحقیقات ادامه دارد. محققان بر روی طیف گسترده ای از حوزه های درمانی بالقوه از جمله بیماری های پارکینسون، آلزایمر، فیبروز کبدی، سرطان ریه و آسیب های ورزشی تمرکز دارند. از سال 2007 تاکنون، 150 آزمایش بالینی با استفاده از سلول های بنیادی بافت بند ناف انجام شده است.
این احتمال وجود دارد که اعضای خانواده بیولوژیکی، فوری بتوانند از سلول های بنیادی بافت بند ناف کودک استفاده کنند. والدین از 100٪ احتمال سازگاری، خواهران و برادران از 75٪ احتمال سازگاری و مادر بزرگ ها و پدر بزرگ ها 25٪ احتمال سازگاری دارند و این یکی دیگر از دلایلی است که امروزه والدین بافت بند ناف نوزاد خود را برای آینده، به بانک بند ناف اهداء می کنند.
بیشتر بخوانید: بیماری نادر ژنتیکی و ارثی ایکتیوزیس
تاریخچه خون بند ناف نوزاد و منابع دیگر
اگر فردی ذخیره خون بند ناف نداشته باشد، باید بر روی سلول های بنیادی از یک منبع دیگر تکیه کند. به همین دلیل ما می توانیم به تاریخچه خون بند ناف رجوع کنیم که در واقع با مغز استخوان شروع می شود. مغز استخوان شامل نسخه های مشابه کمتر و احتمالا نامطلوب سلول های بنیادی است که به وفور در خون بند ناف وجود دادند. دانشمندان اولین پیوند سلول های بنیادی مغز استخوان را در سال ۱۹۵۶ در بین دوقلو های همسان انجام دادند. این کار منجر به بهبودی کامل سرطان خون در یکی از دوقلو ها شد.
به دلیل روش تهاجمی که برای به دست آوردن مغز استخوان مورد نیاز است، دانشمندان به جستجوی منابع بهتری بودند که در نهایت منجر به کشف سلول های بنیادی مشابه در خون بند ناف در سال ۱۹۷۸ شد. خون بند ناف در اولین پیوند خود در سال ۱۹۸۸ مورد استفاده قرار گرفت و از آن زمان نشان داده شد که خون بند ناف نسبت به دیگر روش های دست یافتن به سلول های بنیادی مشابه و سلول های سیستم ایمنی، فواید بیشتری دارد.
به این دلیل که سلول های خون بند ناف را می توان خام و نارس در مقایسه با منابع دیگر در نظر گرفت. خون بند ناف در معرض بیماری یا آلاینده های محیطی قرار نگرفته است و بیشتر توسط سلول های خارجی مورد پذیرش قرار می گیرد همانطور که قبلا اشاره شد، با انطباق بهتر، شانس بیشتری برای موفقیت و ریسک کمتر ابتلا به بیماری بافت پیوندی بر ضد میزبان در هر پیوند سلول بنیادی وجود دارد. با خون بند ناف، سلول های خود کودک همیشه دارای مطابقت کامل هستند و ریسک کمی در این زمینه وجود دارد.
در صورت استفاده از خون بند ناف در بین دوقلو های همسان، شانس ابتلا به بیماری بافت پیوندی بر ضد میزبان بسیار کم است اگر چه که جهش ها و تغییرات بیولوژیکی ناشی از عوامل اپی ژنتیکی ممکن است اتفاق بیفتد. دیگر اعضای خانواده وابسته به خون، 35٪ تا 45% احتمال ابتلا به بیماری بافت پیوندی بر ضد میزبان (GvHD) را دارند و افراد غیرمرتبط 60% تا 80% شانس ابتلا به این بیماری را دارند.
گرفتن مغز استخوان و منابع مشابه اغلب نیاز به یک روش تهاجمی، عمل جراحی و سلول های بنیادی فرد بیمار دارند که ممکن است خود فرد نیز بیمار باشد، به این معنی که بیمار باید سلول های بنیادی را از یکی از اعضاء خانواده یا یک اهداء کننده نامربوط پیدا کند. این کار ریسک بیماری بافت پیوندی بر ضد میزبان را افزایش می دهد.
علاوه بر این، یافتن یک اهداء کننده همسان و غیر مرتبط می تواند دشوار باشد و زمانی که این مطابقت، تشخیص داده شود، ممکن است هفته ها و یا حتی ماه ها طول بکشد تا بازیابی شود. در مورد این که چرا خون بند ناف بهترین منبع بعد از مغز استخوان است و به آن ارجحیت دارد، اطلاعات بیشتری کسب کنید.