سرطان ریه (سرطان برونش) یکی از شایعترین سرطان ها است. مانند همه سرطان ها، این بیماری در اثر تخریب سلول ها ایجاد می شود. این بیماری اغلب در ابتدا هیچ نشانه ای ندارد یا فقط علائم نامشخص ایجاد می کند.مهم ترین عامل خطرساز کشیدن سیگار است. استعمال سیگار همچنین می تواند منجر به سرطان ریه شود. تومور بدخیم به روش های مختلفی مانند شیمی درمانی و جراحی قابل درمان است. با این وجود، این بیماری به ندرت قابل درمان است. در این مقاله از بخش بیماری های دکتر سلام به بررسی بیماری سرطان ریه می پردازیم.

مروری کوتاه بر سرطان ریه
علائم:
در ابتدا اغلب هیچ علائمی ندارد یا فقط ناراحتی های نامشخص مانند سرفه مداوم، درد قفسه سینه و خستگی وجود دارد. بعدها ممکن است علائمی مانند تنگی نفس، تب خفیف، کاهش وزن شدید و خلط خونی ایجاد شود.
اشکال اصلی سرطان ریه:
شایع ترین آن سرطان سلول ریوی غیر کوچک است (سرطان غده، سرطان سلول سنگفرشی و غیره). سرطان برونش سلول کوچک نادرتر اما مخرب تر است.
علل:
زیاد سیگار کشیدن. سایر عوامل خطرساز شامل آزبست، ترکیبات آرسنیک، رادون، میزان بالای آلودگی هوا و رژیم غذایی کم ویتامین است.
بررسی:
اشعه X قفسه سینه، توموگرافی کامپیوتری (CT)، تصویربرداری با رزونانس مغناطیسی (MRI)، معاینه نمونه های بافتی (بیوپسی)، توموگرافی انتشار پوزیترون (معمولاً در ترکیب با CT به عنوان FDG-PET / CT)، آزمایش خون، معاینه خلط، معاینه “آب ریه” (سوراخ پلور)
درمان:
عمل، رادیوتراپی، شیمی درمانی.
بهبودی:
سرطان ریه معمولاً دیر تشخیص داده می شود و بنابراین به ندرت قابل درمان است.
نشانه ها
این بیماری اغلب در ابتدا هیچ نشانه ای ندارد یا فقط علائم نامشخص ایجاد می کند. این علائم شامل خستگی، سرفه یا درد قفسه سینه است. چنین ناراحتی هایی می تواند دلایل بسیار دیگری نیز داشته باشد، به عنوان مثال سرماخوردگی یا برونشیت. به همین دلیل است که این بیماری اغلب در مراحل اولیه آن تشخیص داده نمی شود. این امر باعث می شود كه درمان دشوارتر شود.
علائم این بیماری، زمانی که بیماری پیشرفت کرده، آشکارتر می شوند. بعنوان مثال، کاهش سریع وزن، خلط خونی و تنگی نفس می تواند رخ دهد. اگر این بیماری قبلاً در مناطق دیگر بدن متاستاز ایجاد کرده باشد، معمولاً علائم دیگری اضافه می شود. به عنوان مثال، متاستاز در مغز می تواند به اعصاب آسیب برساند. عواقب احتمالی آن عبارتند از سردرد، حالت تهوع، مشکلات بینایی و تعادل یا حتی فلج شدن. اگر سلول های سرطانی به استخوانها حمله کرده باشند، ممکن است دردی مانند آرتروز ایجاد شود.
بیشتر بخوانید: برونشیت؛ دلایل، علائم، تشخیص و درمان بیماری برونشیت
مراحل سرطان ریه
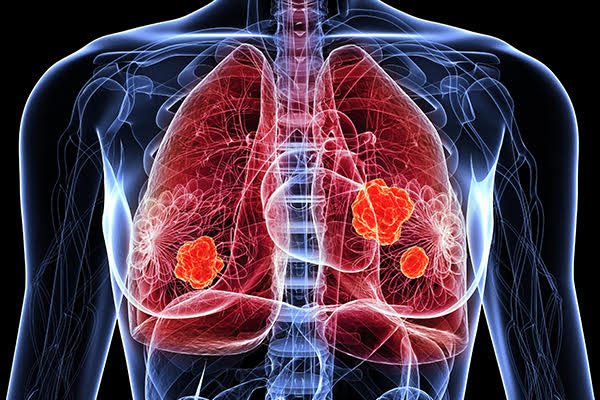
مانند همه سرطان ها، این بیماری در اثر تخریب سلول ها ایجاد می شود. در این سرطان، سلول های بافت ریه است. سلول های انحطاطی غیرقابل کنترل تکثیر می شوند و بافت سالم را در محیط خود جابجا می کنند. بعدها، سلول های سرطانی به تنهایی می توانند از طریق خون و عروق لنفاوی در سراسر بدن پخش شوند. اغلب آنها در جای دیگری متاستاز ایجاد می کنند.
بنابراین این بیماری می تواند در مراحل مختلف رشد باشد. به عنوان مثال، فرد از مرحله اولیه یا – در بدترین حالت – مرحله نهایی این بیماری صحبت می کند. اما اینها اصطلاحات دقیقاً مشخصی نیستند. بنابراین پزشکان معمولاً از طبقه بندی به اصطلاح TNM استفاده می کنند: اجازه می دهد مراحل این بیماری به تنهایی دقیقاً توصیف شود. این کار ضروری است زیرا درمان و امید به زندگی بیمار بستگی به مرحله این بیماری دارد.
طبقه بندی TNM و مراحل
جدول TNM یک سیستم بین المللی برای توصیف وسعت تومور است. می گوید:
- “T” برای اندازه تومور
- “N” برای آلودگی احتمالی غدد لنفاوی (Nodi lymphatici)
- “M” برای حضور احتمالی متاستازها
برای هر یک از این سه دسته یک مقدار عددی اختصاص داده شده است. این کار نشان می دهد که سرطان یک بیمار، چقدر پیشرفته است.
طبقه بندی دقیق TNM در این بیماری پیچیده است. جدول زیر یک نمای کلی را ارائه می دهد:
| TNM | تشخیص تومور | تعریف |
| TX | سرطان پنهان | نه اشعه ایکس و نه توموگرافی کامپیوتری (CT) نمی تواند توموری را تشخیص دهد، اما سلول های سرطانی در خلط بیمار یافت می شود. |
| T1 | تومور کوچکتر از 3cm است. نایژه اصلی تحت تأثیر قرار نگرفته است. | نایژه های اصلی اولین شاخه های نای در ریه هستند. |
| T2 | تومور اندازه 3 تا 5 سانتی متری (T2a) یا 5 تا 7 سانتی متری (T2b) دارد | و / یا حداقل یکی از شرایط زیر مشاهده شده است:
یک نایژه اصلی تحت تاثیر قرار گرفته است. کرک داخل ریه تحت تأثیر قرار گرفته است. بخشی از ریه فرو ریخته است (آتلکتازی) بخشی از ریه ملتهب است |
| T3 | تومور بزرگتر از 7 سانتی متر است | یا حداقل یکی از شرایط زیر:
بافت اطراف ریه آسیب دیده است (دیواره سینه، دیافراگم و …) یک نایژه اصلی تحت تاثیر قرار گرفته است. کل ریه ملتهب است. |
| T4 | اندازه تومور دیگر در اینجا نقشی ندارد. در عوض، این مرحله زمانی وجود دارد که
اندام مجاور تحت تأثیر قرار می گیرد (به عنوان مثال قلب، مری، نای) مرکز سرطانی دیگر در دیگر بخش نرمه ریه ایجاد می شود. |
|
| N0 | هیچ گونه آلودگی غدد لنفاوی وجود ندارد | |
| N1 | درگیری غدد لنفاوی قرار گرفته در همان طرف بدن در اطراف لوله های نایژه (پیربرونشیال) یا در نقطه ای که رگ های ریوی و نایژه های اصلی وارد ریه می شوند (هیلاری) | اصطلاح “طرف” به این معنی است که غده لنفاوی مبتلا در همان نیمه از ریه یا بدن قرار دارد که تومور ایجاد کننده ریه وجود دارد. “تقابل” به این معنی است که غدد لنفاوی نیمه دیگر بدن / ریه ها تحت تأثیر قرار می گیرند |
| N2 | درگیری غدد لنفاوی قرارگرفته در همان طرف بدن زیر محل اتصال نایژه های اصلی (subcarinal) یا حفره قفسه سینه بین دو شش (میانی) | |
| N2 | آلودگی غدد لنفاوی لنفاوی قرارگرفته در همان طرف بدن بالای ترقوه (سوراخلاکولار) یا گردن یا آلوده شدن (حداقل) یک غده لنفاوی قرار گرفته در سمت مقابل بدن | |
| M0 | هیچ متاستاز دوردست وجود ندارد | |
| M1a | متاستاز در ریه مقابل و / یا آلودگی شدید کرک ریه و / یا سلولهای سرطانی قابل تشخیص در مایع افیوژن کرک ریه | |
| M1b | متاستاز دوردست | کبد، مغز، استخوانها و غدد فوق کلیوی معمولاً تحت تأثیر متاستازهای دوردست قرار دارند |
طبقه بندی TNM مرحله این بیماری را تعیین می کند؛ 4 مرحله مشخص شده است.
هرچه مرحله بالاتر باشد، این بیماری پیشرفته تر است:
مرحله اول این بیماری
این مرحله به A و B تقسیم شده است. مرحله IA مطابق با طبقه بندی T1 N0 M0 است. این بدان معنی است که تومور بدخیم ریه کوچکتر از سه سانتی متر است. نایژه اصلی مبتلا به سرطان نیست. علاوه بر این، هیچ غدد لنفاوی تحت تأثیر قرار نگرفته و هیچ متاستاز دوردستی هنوز شکل نگرفته است.
در مرحله IB، تومور دارای طبقه بندی T2a N0 M0 است: اندازه آن سه تا پنج سانتی متر است و به ریه ها محدود می شود. بنابراین تومور غدد لنفاوی را تحت تأثیر قرار نداده و به اندامها یا بافتهای دیگر نیز سرایت نکرده است. در مرحله اول این بیماری بهترین بهبودی را دارد و اغلب هنوز قابل درمان است.
مرحله دوم سرطان ریه
این مرحله نیز به A و B تقسیم می شود. مرحله IIA شامل تومورهای ریه در طبقه T2b است که هنوز بر گره های لنفاوی (N0) یا متاستازهای تشکیل شده (M0) تأثیر نداشته اند. تومورهای دسته T1 N1 M0 نیز در این زیرگروه قرار می گیرند. مرحله IIB شامل تومورهای طبقه بندی T3 N0 M0 یا T2b N1 M0 است. حتی مرحله دوم این بیماری هنوز در بعضی موارد قابل درمان است. با این حال، امید به زندگی بیماران از قبل، پایین تر از مرحله اول است.
مرحله سوم این بیماری
مرحله IIIA اگر سرطان ریه با (M0 N0 T2 یا T1) یا (M0 N1 یا N2 T3) یا (M0 N0 T4) طبقه بندی شود، وجود دارد. مرحله IIIB هر سرطان ریه را با M0 N3 یا M0 N2 T4 توصیف می کند. در مرحله سوم این بیماری، تومور در حدی پیشرفت کرده است که بیماران فقط در موارد نادر قابل درمان هستند.
مرحله چهارم سرطان ریه
امید به زندگی و احتمال بهبودی در این مرحله بسیار کم است. بیمار فقط می تواند درمان تسکین دهنده را دریافت کند: هدف از این درمان تسکین علائم و طولانی شدن مدت زمان زنده ماندن است. مرحله چهارم شامل هر سرطان ریه ای است که متاستازهای دوردست را تشکیل داده است (M1). اندازه تومور و آلودگی غدد لنفاوی دیگر نقشی ندارند آنها می توانند متفاوت باشند. برای طبقه بندی مرحله سرطان ریه از اندازه تومور، درگیری غدد لنفاوی و متاستاز استفاده می شود.
طبقه بندی جایگزین سرطان ریه
پزشکان دو گروه عمده سرطان ریه را تشخیص می دهند: سرطان ریه سلول کوچک و سرطان ریه سلول غیر کوچک (به شکل زیر مراجعه کنید). هر دو را می توان طبق طبقه بندی TNM که در بالا ذکر شد تقسیم کرد.
برای سرطان ریه سلول کوچک، یک طبقه بندی دیگر می تواند به صورت جایگزین استفاده شود:
- بیماری بسیار محدود: حداکثر تا T2 و N1
- بیماری محدود: T3 یا T4 با N0 یا N1 یا T1 تا T4 با N2 یا N3
- بیماری گسترده: M1 مستقل از T و N
درمان سرطان برونش
درمان سرطان برونش بسیار پیچیده است. این کار به طور جداگانه برای هر بیمار تطبیق می یابد: مهمتر از همه به نوع و وسعت سرطان ریه بستگی دارد. با این حال، سن و سلامت عمومی بیمار نیز نقش مهمی در برنامه ریزی درمانی دارد. اگر یک درمان با هدف معالجه این بیماری انجام شود، به آن درمان شفابخش گفته می شود. بیمارانی که درمان آنها امکان پذیر نیست، درمان تسکین دهنده را دریافت می کنند.
هدف این است که حداکثر طول عمر بیمار را طولانی تر کرده و دردهای آنها را کاهش دهد. پزشکان بخش های مختلف بیمارستان در مورد راهکار نهایی درمان با یکدیگر مشورت می کنند. این پزشکان شامل رادیولوژیست، جراح، متخصص داخلی و آسیب شناس است. در جلسات منظم (“شوراهای تومور”) آنها سعی می کنند بهترین روش درمانی این بیماری را برای بیمار پیدا کنند.

سه روش درمانی متفاوت وجود دارد که بصورت جداگانه یا ترکیبی استفاده می شوند:
- جراحی برای برداشتن تومور
- شیمی درمانی با داروهای خاص ضد سلول های سرطانی
- پرتوافکنی به تومور
سرطان ریه و جراحی
شانس واقعی بهبودی این بیماری معمولاً فقط تا زمانی که بتوان آن را جراحی کرد، وجود دارد. جراح تلاش می کند تا کلیه بافت های ریه مبتلا به سرطان را بردارد. همچنین لبه خارجی بافت سالم را جدا می کند. از این طریق می خواهد مطمئن شود كه هیچ سلول سرطانی باقی نمانده است. بسته به وسعت سرطان برونش، یک یا دو لوب ریه (لوبکتومی، بیلوبکتومی) یا حتی کل ریه (پنومونکتومی) برداشته می شود.
در بعضی موارد، برداشتن كل ریه موثر خواهد بود. با این حال، وضعیت نامناسب سلامت بیمار، این اجازه را نمی دهد. سپس جراح به اندازه لازم، اما تا آنجا که ممکن است از ریه برمی دارد. در طول عمل، غدد لنفاوی اطراف نیز بریده می شوند (شکاف غدد لنفاوی مدیاستین). این کار حتی اگر معاینات اولیه نشان دهنده سرطان غدد لنفاوی نباشد، انجام می شود. اغلب این کارها اولین نقطه برای جایگزینی دوباره است که در ابتدا مشخص نیست.
متأسفانه، اغلب دیگر فرصتی وجود ندارد که عمل جراحی بتواند سرطان ریه را درمان کند: تومور قبلاً بسیار پیشرفت کرده است. در سایر بیماران، تومور در اصل قابل علاج و درمان است. با این حا، عملکرد ریه بیمار به حدی ضعیف است که قادر به مقابله با برداشتن قسمت هایی از ریه نیست. از این رو، پزشکان معاینات ویژه ای را انجام می دهند تا تشخیص دهند که آیا جراحی برای بیمار توصیه می شود یا خیر.
شیمی درمانی
این بیماری نیز مانند بسیاری دیگر از سرطانها با شیمی درمانی قابل درمان است. بیمار دارویی را دریافت می کند که مانع تقسیم سلولی و در نتیجه رشد تومور می شود. این مواد کنشگر داروهای شیمی درمانی یا سیتوستاتیک گفته می شوند. شیمی درمانی به تنهایی برای درمان سرطان ریه کافی نیست. بنابراین آنها معمولاً در ترکیب با سایر درمانها استفاده می شوند. به عنوان مثال، این درمان می تواند تا انجام عمل جراحی استفاده شود تا اندازه تومور کاهش یابد (شیمی درمانی جدید). در این صورت جراح باید بافت کمتری را بردارد.
در موارد دیگر، شیمی درمانی بعد از عمل انجام می شود: به منظور از بین بردن سلول های سرطانی که هنوز هم ممکن است در بدن وجود داشته باشد (شیمی درمانی کمکی) درنظر گرفته شده است. شیمی درمانی برای این بیماری معمولاً شامل چندین چرخه درمانی است. بنابراین در روزهای معینی پزشک دارو تجویز می کند. بین دو تا سه هفته استراحت در درمان وجود دارد.
بیمار معمولاً مواد کنشگر را به شکل تزریق از طریق ورید دریافت می کند. با این حال، گاهی اوقات داروها به صورت قرص (به صورت خوراکی) نیز مصرف می شود. برای بررسی اثر شیمی درمانی، بیمار به طور مرتب با استفاده از توموگرافی رایانه ای (CT) معاینه می شود. در این روش پزشک می تواند ببیند که آیا او باید شیمی درمانی را تجویز کند یا خیر. به عنوان مثال، او می تواند دوز دارو را افزایش داده یا داروی سیتوستاتیک دیگری را تجویز کند.
پرتودرمانی
روش دیگر برای درمان این بیماری، پرتودرمانی است. بیماران مبتلا به سرطان ریه در کنار شکل دیگری از درمان، پرتودرمانی را نیز دریافت می کنند. مانند شیمی درمانی، به عنوان مثال پرتودرمانی می تواند قبل یا بعد از عمل انجام شود. این روش اغلب در کنار شیمی درمانی استفاده می شود. به این روش درمانی رادیو شیمی درمانی گفته می شود.
برخی از بیماران مبتلا به این بیماری نیز به اصطلاح اشعه جمجمه ای پیشگیرانه دریافت می کنند. این بدان معناست که به عنوان اقدام احتیاطی برای جلوگیری از ایجاد متاستازهای مغزی، جمجمه اشعه زده می شود. اگر این بیماری هنوز در مرحله اولیه است، بعضی اوقات اشعه به تنهایی برای درمان بیمار کافی است.

سایر درمان های سرطان ریه
درمان های فوق به طور مستقیم تومور اصلی و متاستازهای این بیماری را هدف قرار می دهد.
با این وجود، در طول بیماری، ناراحتی ها و عوارض مختلفی ایجاد می شود که باید درمان شوند:
– اگر یک برون ریزی بین ریه و غشای ریه (برون ریزی پلور) ایجاد شود، بیرون کشیده می شود (سوراخ پلور). در صورت بازگشت مجدد برون ریزی، می توان یک لوله کوچک بین دو پلور (غشاء مایی ریوی) برای تخلیه مایع قرار داد. این لوله دراز مدت در بدن باقی می ماند (تخلیه قفسه سینه).
– تومور می تواند باعث خونریزی در لوله های ریوی شود. این لوله ها می توانند مسدود شوند، به عنوان مثال، با بستن رگ خونی مورد نظر، و یا در حین برونکوسکوپی.
– تومور رو به رشد می تواند عروق خونی یا مجاری تنفسی را مسدود کند. برای باز کردن مجدد آنها، می توان استنت را قرار داد، یعنی یک لوله ثابت. در موارد دیگر، بافت تومور در محل مورد نظر با لیزر برداشته می شود.
– سرطان پیشرفته ریه می تواند باعث درد شدید (درد تومور) شود. در این صورت بیمار یک روش درمانی مناسب، به عنوان مثال مسکن به شکل قرص یا تزریق دریافت می کند. در صورت وجود متاستازهای دردناک استخوان، پرتوافکنی می تواند درد را تسکین دهد.
– مشکل تنفسی را می توان با دارو و اکسیژن کاهش داد. تکنیک های تنفسی خاص و موقعیت یابی صحیح بیمار نیز مفید است.
– در صورت کاهش شدید وزن، ممکن است بیمار نیاز به تغذیه مصنوعی داشته باشد.
– عوارض جانبی شیمی درمانی مانند حالت تهوع و کم خونی را می توان با داروهای مناسب درمان کرد.
علاوه بر درمان دردهای جسمی، بسیار مهم است که بیمار از مراقبت روانی خوبی برخوردار شود. روانشناسان، خدمات اجتماعی و گروه های خودیاری در فرآیند بیماری کمک می کنند. این کار باعث بهبود کیفیت زندگی بیمار می شود. بستگان می توانند کمک کنند و باید در راهکارهای درمانی نیز گنجانده شوند.
در مراحل اولیه آن، این بیماری اغلب بدون علامت یا غیر اختصاصی است. به عنوان مثال، ممکن است سرفه مداوم را تجربه کنید یا ممکن است احساس خستگی کنید. ممکن است عوارض دیگری مانند ذات الریه رخ دهد اما در زمانی سرطان ریه در مرحله پیشرفته است. این بیماری یک بیماری تهاجمی است که اغلب منجر به مرگ می شود.
این فرایند تنها در صورتی متوقف می شود که شما به عنوان یک بیمار در مرحله اول تشخیص و درمان شوید. این بدان معنی است: به عنوان مثال از تأخیرهای ناشی از فعالیتهای آخر هفته، تعطیلات یا اقامت در کلینیکهای توانبخشی خودداری کنید. این کارها می تواند عواقب مهلکی داشته باشد. کاملاً روی درمان خود متمرکز شوید.
درمان این بیماری طی سال های اخیر پیشرفت چشمگیری داشته است. روش های مدرن و مولکولی “روش های درمانی هدفمند” را امکان پذیر می سازد – یعنی. درمان هدفمند سرطان که تا حد امکان فقط بر ضد سلول های سرطانی انجام می شود و درنتیجه بهتر بیمار آن را تحمل کرده و مؤثرتر است. به یک مطب یا کلینیک مراجعه کنید که از این روش های مدرن در تشخیص و درمان استفاده می کند.
بیشتر بخوانید: ذات الریه یا پنومونی چیست؟ + علل، علائم، تشخیص و درمان
سرطان ریه سلول کوچک
درمان سرطان ریه تحت تأثیر نوع تومور است. بسته به اینکه کدام سلول های بافت ریه به سلول های سرطانی تبدیل می شوند، پزشکان بین دو گروه بزرگ سرطان ریه تمایز قائل می شوند: یکی از این موارد سرطان ریه سلول کوچک (SCLC) است. این شکل از سرطان ریه خیلی سریع رشد می کند و در مراحل اولیه متاستاز را در سایر قسمت های بدن تشکیل می دهد. بنابراین، در این مورد شیمی درمانی مهمترین روش درمانی است. بسیاری از بیماران پرتودرمانی را نیز دریافت می کنند. این کار شانس موفقیت در درمان را بهبود می بخشد.
در صورتی که تومور هنوز بسیار کوچک باشد و یا هیچ غده لنفاوی یا فقط تعداد کمی از غدد لنفاوی اطراف تحت تأثیر قرار گرفته باشد، معمولاً عمل جراحی منطقی است. اما این درمان، فقط در مورد بیماران خاص صدق می کند. در زمان تشخیص، سرطان ریه سلول کوچک معمولاً از قبل پیشرفت کرده است.

سرطان برونش سلول غیر کوچک
سرطان ریه سلول غیر کوچک شایع ترین شکل این بیماری است. غالباً با NSCLC مخفف می شود (“سرطان ریه سلول کوچک”). به طور دقیق، اصطلاح “سرطان ریه سلول غیر کوچک” انواع مختلفی از تومورها را در بر می گیرد که شامل اپیتلیوم غده ای و سرطان سلول سنگفرشی است. موارد زیر مربوط به همه سرطان های برونش سلول غیر کوچک است که کندتر از سرطان ریه سلول کوچک رشد می کنند و فقط بعدها متاستاز ایجاد می کنند. به همین دلیل به شیمی درمانی پاسخ نمی دهند.
بنابراین، در صورت امکان درمان مورد نظر جراحی است: در این روش، جراح سعی می کند تومور را به طور کامل از بین ببرد. اگر این کار امکان پذیر نباشد، بیمار اشعه اضافی دریافت می کند. قبل یا بعد از عمل، شیمی درمانی نیز می تواند به عنوان یک درمان کمکی استفاده شود. اگر سرطان ریه سلول غیر کوچک در مراحل اولیه کشف شود، پرتوافکنی ممکن است به تنهایی در شرایط خاصی کافی باشد. مدتی است که روش های درمانی دیگری مانند درمان با آنتی بادی ها وجود دارد. این روش ها، فقط برای بیماران خاص مناسب هستند.
علل و عوامل خطرساز برای سرطان ریه
دلیل این بیماری رشد بی رویه سلول ها در سیستم به اصطلاح نایژه ای (برونشی) است. این نایژه ها، مجاری تنفسی بزرگ و کوچک ریه ها (برونش و برونشیول) است. بنابراین اصطلاح پزشکی سرطان ریه، سرطان برونش است. قسمت “کارسینوما” کلمه، مخفف تومور بدخیم متشکل از سلولهای به اصطلاح مخاطی است. این سلول ها بافت پوششی را تشکیل می دهند که مجاری تنفسی را می پوشاند. سلول های در حال رشد کنترل نشده خیلی سریع تکثیر می شوند.
آنها به طور فزاینده ای بافت سالم ریه را جابجا می کنند. علاوه بر این، سلولهای سرطانی می توانند از طریق سیستم گردش خون و لنفاوی گسترش یابند و در جای دیگری تومور فرزند را تشکیل دهند. به اینگونه متاستازها، متاستازهای سرطان ریه گفته می شود. متاستازهای سرطان ریه نباید با متاستازهای ریه اشتباه گرفته شود: اینها تومورهای فرزند در ریه ها هستند که از تومورهای سرطانی در جای دیگر بدن منشأ می گیرند. به عنوان مثال، سرطان روده بزرگ و سرطان سلول کلیوی اغلب باعث ایجاد متاستاز ریه می شوند.
عامل اصلی خطرساز
مهمترین عامل خطرساز برای رشد کنترل نشده و بدخیم سلول در ریه ها، استعمال سیگار است. حدود 90 درصد از کل مردان مبتلا به سرطان ریه با جدیت سیگار کشیده اند یا هنوز هم می کشند. در زنان، این حداقل در 60 درصد بیماران صدق می کند. هرچه کسی زودتر سیگار کشیدن را شروع کند و بیشتر سیگار بکشد، خطر ابتلا به بیماری بیشتر است.
پزشکان میزان مصرف سیگار قبلی بیمار را در واحد “سال بسته” اندازه گیری می کنند. اگر کسی در یک سال یک بسته سیگار در روز بکشد، این “یک سال بسته” به حساب می آید. اگر در مدت10 سال یک بسته در روز یا در مدت 5 سال دو بسته در روز سیگار بکشد، هر کدام 10 سال بسته است. موارد زیر اعمال می شود: هر چه سال بسته ها بیشتر باشد، خطر ابتلا به سرطان ریه بیشتر می شود.
علاوه بر تعداد سیگارهای فرد سیگاری، نوع سیگار کشیدن نیز نقش دارد: هرچه سیگار بیشتر استنشاق کنید، برای ریه هایتان بدتر است. نوع سیگار نیز در خطر ابتلا به سرطان ریه تأثیر دارد: مخصوصا سیگارهای قوی یا حتی بدون فیلتر، مضر هستند. همچنین چند سالی است که مشخص شده، نوجوانان و زنان نسبت به مواد سرطان زای دود تنباکو، نسبت به بزرگسالان و مردان، حساس تر هستند.
با این حال، همه کسانی که به مدت چند سال در گذشته سیگار کشیده اند، نباید از این بیماری بترسند. چون خوشبختانه شش ها بهبود خواهند یافت. تنها چند سال بعد از ترک سیگار، خطر سرطان ریه به طور قابل توجهی کاهش می یابد. در حدود ۲۰ تا ۳۰ سال بعد از آخرین سیگار، فرد سیگاری سابق در مورد خطر ابتلا به بیماری دوباره همانند کسی که هرگز سیگار نکشیده است. بنابراین هرگز برای ترک سیگار خیلی دیر نشده است. سیگار کشیدن منفعل، نیز خطر ابتلا به این بیماری را افزایش می دهد!

سایر عوامل خطر سرطان ریه
جدا از استعمال دخانیات، عوامل دیگری نیز وجود دارد که می تواند خطر ابتلا به سرطان ریه را افزایش دهد:
مواد و کانی ها
موادی مانند آزبست، ترکیبات آرسنیک یا گرد و غبارهای کوارتز و نیکل
آلودگی زیاد هوا
مهمترین عامل دوده دیزل است. همچنین به نظر می رسد که ذرات معلق در هوا تأثیر منفی بر خطر ابتلا به سرطان ریه دارد.
رادون
گاز طبیعی و رادیواکتیو در مناطق خاصی متمرکز است. عمدتاً در طبقات پایین ساختمانها یافت می شود.
ژن ها
به نظر می رسد تا حدودی سرطان ریه ارثی است. متخصصان به خصوص در بیماران بسیار جوان به استعداد ژنتیکی شک دارند که می تواند آنها را در معرض آسیب ریه ها قرار دهد (مانند سیگار کشیدن).
جای زخم ریه
به طور مثال در نتیجه سل یا بعد از عمل ایجاد می شوند.
ویروس ها
بیماری های ویروسی نیز می توانند در ایجاد سرطان برونش نقش داشته باشند. HIV و ویروسهای پاپیلومای انسانی (HPV) مشکوک هستند.
رژیم غذایی کم ویتامین
کم خوردن میوه و سبزیجات ظاهراً خطر ابتلا به سرطان ریه را افزایش می دهد. این مورد به ویژه در مورد افراد سیگاری صادق است. با این حال، مصرف داروهای ویتامین جایگزین نیست: به خصوص برای افراد سیگاری، چنین مقدماتی به نظر می رسد خطر سرطان برونش را حتی بیشتر می کند.
اگر چندین مورد از این عوامل به طور همزمان وجود داشته باشد، احتمال سرطان ریه نه تنها بیشتر نمی شود: بلکه، خطر ابتلا به این بیماری بارها و بارها افزایش می یابد. به عنوان مثال، میزان بالای آلودگی هوا خطر ابتلا به سرطان ریه را در افراد سیگاری بسیار بیشتر از افراد غیر سیگاری، افزایش می دهد. بعضی اوقات هیچ علتی برای سرطان ریه یافت نمی شود. در این صورت، یکی از بیماری ایدیوپاتیک صحبت می کند. از بین انواع سرطان ریه، شایع ترین آن به اصطلاح آدنوکارسینوما (سرطان غده ای) است. این سرطان، نوعی سرطان ریه سلول غیر کوچک است.
معاینات و تشخیص
تشخیص سرطان ریه اغلب دیر انجام می شود. علائمی مانند سرفه مداوم، درد قفسه سینه و تنگی نفس به ویژه در افراد سیگاری معمولاً به عنوان علائم احتمالی سرطان ریه شناخته نمی شود. معمولاً بیماران به سادگی این علائم را ناشی از سیگار کشیدن می دانند. برخی دیگر به سرماخوردگی، برونشیت یا ذات الریه پشت علائم شک دارند. در این صورت، فقط معاینات پزشکی سوءظن به سرطان برونش را نشان می دهد.

اولین نقطه تماس برای علائم احتمالی سرطان ریه، پزشک خانواده است. در صورت لزوم، او بیمار را به متخصصان ارجاع می دهد، به عنوان مثال به یک متخصص اشعه ایکس (رادیولوژیست)، متخصص ریه (پنومولوژیست) یا متخصص سرطان (انکولوژیست). برای تشخیص بیماری سرطان ریه، سابقه پزشکی، معاینه جسمی و معاینات ابزاری مختلف لازم است.
سابقه پزشکی و معاینه جسمی
اول از همه، پزشک با مشورت با بیمار سابقه پزشکی بیمار (آنامز) را ایجاد می کند. او می تواند شرح دقیقی از علائمی که رخ می دهد، مانند تنگی نفس یا درد قفسه سینه داشته باشد. همچنین در مورد عوامل خطر ابتلا به سرطان ریه می پرسد: به عنوان مثال، می پرسد كه آیا بیمار سیگار می كشد یا در شغلش درگیر موادی مانند آزبست یا ترکیبات آرسنیك است. همچنین برای تشخیص سرطان ریه اطلاعاتی در مورد بیماری هایی که از پیش وجود دارند یا بیماری های زمینه ای مانند COPD یا برونشیت مزمن مهم است.
بیماران در صورت بروزاین بیماری در خانواده خود باید به پزشک اطلاع دهند. پس از مصاحبه سابقه پزشک، پزشک بیمار را از نظر جسمی به دقت معاینه می کند. به عنوان مثال، ریه های بیمار را لمس می کند و می شنود و فشار خون و نبض را اندازه گیری می کند. این معاینه می تواند سرنخ های احتمالی علت ناراحتی را ارائه دهد. همچنین پزشک را قادر می سازد تا وضعیت سلامت عمومی بیمار را بهتر ارزیابی کند.
اشعه ایکس
پزشک می تواند با استفاده از اشعه ایکس قفسه سینه (قفسه سینه قفسه سینه) برخی از تغییرات در بافت ریه را تشخیص دهد. اگر این منجر به ظن سرطان ریه شود، مرحله بعدی توموگرافی رایانه ای (CT) است. به هر حال پزشک از هر دو رفت، یعنی از جلو و از پشت، بیمار را اشعه ایکس می کند.
توموگرافی رایانه ای (CT)
توموگرافی رایانه ای تصاویر دقیق بخش بخش ریه ها را در وضوح بالا ارائه می دهد. این امر به کمک پرتوهای ایکس که بسیار پرقدرت تر از یک پرتونگاری معمولی است، امکان پذیر است. علاوه بر این، از قبل به بیمار ماده کنتراست (ماده ای که به منظور بهبود دیداری در ساختار داخلی در طی رادیوگرافی به بخشی از بدن وارد می شود) داده می شود. در این روش می توان ساختارهای مختلف بافت را بهتر نشان داد. پزشک با کمک CT می تواند تغییرات مشکوک ریه را بهتر از پرتوهای ایکس ارزیابی کند که ممکن است شک سرطان ریه را تأیید کند.
بررسی نمونه های بافتی (بیوپسی) برای تشخیص سرطان ریه
برای اطمینان از اینکه آیا لکه ی برجسته در بافت ریه در واقع یک سرطان برونشی است، باید یک قطعه کوچک از بافت برداشته شود و زیر میکروسکوپ بررسی شود. بسته به موقعیت منطقه مشکوک، روش های مختلفی استفاده می شود. در آندوسکوپی ریه (برونکوسکوپی)، لوله ای با دوربین ریز (آندوسکوپ) از طریق دهان یا بینی به داخل نای بیمار و به داخل لوله های نایژه ای وارد می شود. هنگام نگاه کردن به داخل ریه، غالباً یک تومور بصری قابل تشخیص است.

علاوه بر این، پزشک می تواند نمونه های بافتی و ترشحات از ریه ها را در طول برونکوسکوپی با ابزار دقیق تحت کنترل تصویری بگیرد. اگر دستیابی به بافت مشکوک از طریق لوله های نایژه ای دشوار یا غیرممکن باشد پزشک آسپیراسیون به اصطلاح سوزن ترانسوراسیک را انجام می دهد. در انجام این کار، او با یک سوزن بسیار ریز بین دنده ها از خارج می پیچد. تحت کنترل CT، او نوک سوزن را به ناحیه مظنون ریه هدایت می کند. از طریق سوزنی که می زند مقداری بافت را (آسپیرات) می مکد.
در بعضی از بیماران نه برونکوسکوپی و نه آسپیراسن سوزن ترانسوراسیک امکان پذیر نیست. در موارد دیگر، هر دو بررسی نتیجه روشنی ارائه نمی دهد. در این صورت ممکن است بیوپسی جراحی لازم باشد: یا جراح سینه را با برش بزرگتر (توراکوتومی) باز می کند و نمونه ای از بافت مشکوک را برمی دارد.
یا ابرش های کوچکی در قفسه سینه ایجاد می کند که از طریق آن یک دوربین کوچک و ابزاری دقیق برای نمونه برداری از بافت را وارد می کند (دستیار تصویری توراکوسکوپی، VATS). نمونه بافتی گرفته شده در زیر میکروسکوپ بررسی می شود. معمولاً، می توان تعیین کرد که آیا این بیماری وجود دارد و اگر چنین است، چه نوع توموری است (تشخیص سیتولوژیکی). فقط در موارد خاص، بررسی بخش های بافتی بزرگتر (تشخیص بافت شناسی) ضروری است.
بررسی گسترش تومور سرطان ریه (مرحله بندی)
پس از تشخیص “سرطان ریه”، مرحله بعدی بررسی نحوه شیوع آن در بدن است. پزشکان این بخش از معاینه را “مرحله بندی” می نامند. فقط از طریق چنین مرحله بندی می توانند سرطان (کارسینوم ) برونش را طبق طبقه بندی TNM، طبقه بندی کنند.
این مراحل شامل سه مرحله است:
- بررسی اندازه تومور (وضعیت T)
- بررسی درگیری غدد لنفاوی (وضعیت N)
- جستجوی متاستازها (وضعیت M)
بررسی تومور اولیه (وضعیت T)
ابتدا اندازه توموری که ابتلا به سرطان ریه (تومور اولیه) از آن ناشی شده، بررسی می شود. به این منظور، قبل از معاینه قفسه سینه و قسمت فوقانی شکم با استفاده از توموگرافی رایانه ای (CT) به بیمار ماده کنتراست داده می شود. ماده کنتراست برای مدت کوتاهی خصوصاً در بافت تومور جمع می شود و باعث می شود نشانه در تصویر CT ظاهر شود.
این امر، به پزشک این امکان را می دهد تا اندازه تومور اولیه را ارزیابی کند. اگر معاینه CT به اندازه کافی قانع کننده نباشد، از روش های دیگری نظیر معاینه سونوگرافی از قفسه سینه (سونوگرافی قفسه سینه) یا توموگرافی رزونانس مغناطیسی (MRT)، استفاده می شود.
بررسی درگیری غدد لنفاوی (وضعیت N)
برای اینکه بتوان درمان را به صورت بهینه برنامه ریزی کرد، پزشک باید بداند که آیا سرطان ریه قبلاً بر غدد لنفاوی تأثیر گذاشته است یا خیر. در اینجا، معاینه با استفاده از توموگرافی رایانه ای (CT) نیز مفید است. یک تکنیک ویژه برای این کار اغلب استفاده می شود: به اصطلاح FDG-PET / CT نام دارد. این روش ترکیبی از توموگرافی انتشار پوزیترون (PET) و CT است:
توموگرافی انتشار پوزیترون (PET) یک معاینه پزشکی هسته ای است. ابتدا مقدار کمی ماده رادیواکتیو به رگ بیمار که دراز کشیده، تزریق می شود. روش FDG-PET/CT، با ماده FDG است. این ماده یک شکر ساده با برچسب رادیواکتیو (فلورودوکسی گلوکز) است. در کل بدن توزیع می شود و بخصوص در بافت هایی که با فعالیت متابولیکی افزایش یافته مانند بافت سرطانی تجمع می یابد. در این مدت، بیمار باید تا حد امکان دراز بکشد. پس از حدود 45 (تا 90) دقیقه، اسکن PET / CT برای تجسم توزیع FDG در بدن انجام می شود.

دوربین PET به خوبی می تواند فعالیت متابولیکی متفاوت در بافت های مختلف را نمایش دهد. نواحی به ویژه فعال (مانند سلولهای سرطانی در غدد لنفاوی یا متاستاز) به معنای واقعی کلمه بر روی تصویر PET “روشن” می شوند. با این وجود، استخوان ها، اندام ها و سایر ساختارهای بدن نمی توانند به خوبی توسط PET نمایش داده شوند. این کار تقریباً همزمان با توموگرافی رایانه (CT) انجام می شود (دوربین PET و CT در یک دستگاه ترکیب می شوند). این امر اجازه می دهد تا نمایش بسیار دقیقی از ساختارهای مختلف آناتومیکی ارائه شود.
در ترکیب با تصویربرداری دقیق از فعالیت متابولیک، کانون های سرطانی دقیقاً بومی سازی می شوند. با استفاده از FDG-PET / CT، متاستازهاي سرطان ريه در غدد لنفاوي و همچنين اندام و بافت هاي دوردست تر را می توان به دقت، تصویرسازی کرد. برای اطمینان، پزشک ممکن است از مناطق مشکوک نمونه بافت گرفته و آن را برای سلول های سرطانی (بیوپسی) بررسی کند.
جستجوی متاستازها (وضعیت M)
پراکندگی سلول های سرطانی در اندام های دیگر یک مشکل اساسی در سرطان(کارسینوم) برونش است. متاستازها بخصوص در کبد و مغز و همچنین در استخوانها و غدد فوق کلیوی شکل می گیرد. در اصل، با این وجود، هر ساختار بدن را می تواند مورد حمله سلولهای سرطانی قرار بگیرد. سرطان ریه که در حال حاضر گسترش یافته، صدمه ناپذیر تلقی می شود.
با معاینه ویژه FDG-PET / CT که در بالا توضیح داده شد، متاستازها در همه جای بدن قابل تشخیص هستند. به منظور تشخیص متاستازهای احتمالی در مغز، جمجمه نیز با استفاده از تصویربرداری رزونانس مغناطیسی (MRI) بررسی می شود.
در بعضی از بیماران FDG-PET / CT امکان پذیر نیست. در این صورت روش جایگزین، توموگرافی رایانه ای یا بررسی سونوگرافی از تنه و علاوه بر این، یک اسکن نگاری استخوانی است. تصاویر MRI کل بدن نیز امکان پذیر است.
آزمایش خون برای تشخیص سرطان ریه
هیچ آزمایش خونی وجود ندارد که برای تشخیص مطمئن سرطان ریه استفاده شود. با این حال، به اصطلاح نشانه های تومور را می توان در خون تعیین کرد. اینها موادی هستند که در صورت ابتلا به بیماری هلالی، میزان آنها در خون قابل افزایش است. دلیل این امر آن است که نشانه های تومور در پاسخ به سرطان یا توسط خود سلول های سرطانی یا توسط بدن ایجاد می شوند.
پزشکان از دو نشانه توموری که اغلب در سرطان ریه بالا می رود، آگاهی دارند: آنولاز اختصاصی عصبی (NSE) و CYFRA 21-1، اما این نشانه ها به تنهایی برای تشخیص کافی نیستند. در عوض، آنها برای ارزیابی روند بیماری به کار می روند: غلظت آنها در خون به طور مرتب مشخص می شود. این امر به پزشک این امکان را می دهد تا ارزیابی کند که تومور به سرعت در حال رشد است یا اینکه سلول های سرطانی بعد از درمان دوباره ظاهر می شوند.
معاینه خلط
همچنین خلطی که بیمار به همراه سرفه از ریه ها، بالا می آورد، نیز قابل معاینه است. این روش عمدتاً در مواردی انجام می شود كه سایر روش های تشخیصی امكان پذیر نباشد (مثلاً وضعیت سلامتی بیمار بسیار ضعیف است). اگر خلط نامحسوس باشد، لزوماً به معنای عدم وجود سرطان ریه نیست. معاینه خلط بیشتر احتمال دارد ظن موجود را تأیید کند.
معاینه آب ریه
در بیماران مبتلا به سرطان ریه، اغلب “آب ریه” تشکیل می شود. این بدان معناست که بیشتر و بیشتر مایعات بین دو پلور جمع می شوند. با این حال، چنین برون ریزی (افیوژن) پلور می تواند دلایل دیگری نیز داشته باشد. برای روشن شدن علت، پزشک با استفاده از یک سوزن توخالی ریز (سوراخ پلور)، نمونه ای از برون ریزی (افیوژن) را گرفته و آن را از نظر میکروسکوپی بررسی می کند. از این طریق او می تواند تعیین کند که چه عواملی باعث برون ریزی (افیوژن) شده است.
آیا آزمایش غربالگری سرطان ریه وجود دارد؟
تشخیص زودرس عمومی، به عنوان مثال برای سرطان پستان، سرطان روده بزرگ یا سرطان پوست، در مورد سرطان ریه دشوار است. مثلاً، می توان اشعه ایکس سینه را به طور مرتب گرفت، خون را برای نشانه های تومور بررسی کرد یا خلط را معاینه کرد. با این حال، چنین معاینات پیشگیرانه یا نادرست یا خیلی حساس هستند. در مورد دوم، سوء ظن و بی گمان به سرطان ممکن است بوجود آید. بعلاوه، معاینات منظم با اشعه ایکس یا سی تی اسکن بدان معنی است که فرد مورد نظر در معرض اشعه قرار دارد.
با این حال، افرادی که در معرض خطر بالای سرطان ریه قرار دارند، می توانند از آزمایش استفاده کنند. به عنوان مثال، مطالعاتی انجام شده است که در آن بیماران پرخطر به طور مرتب با استفاده از توموگرافی کامپیوتری (CT) با دوزهای کم اشعه بررسی می شوند. سرطان برونش می تواند زودتر در افراد سیگاری سنگین تشخیص داده شود. با این حال، این مورد نیاز به بررسی بیشتر دارد. فقط در این صورت می توان چنین معاینات پیشگیرانه را برای گروه های خطر خاصی توصیه کرد.
بیشتر بخوانید: کاهش ریسک سرطان ریه با سبزیجات
دوره بیماری و بهبودی سرطان ریه
برنامه مراقبت های ویژه برای بیمارانی که درمان را با هدف بهبودی (درمان درمانی) انجام داده اند، وجود دارد. پس از اتمام دوره درمان، آنها باید در فواصل منظم برای معاینات به بیمارستان مراجعه کنند. تصاویر منظم اشعه X و CT از اهمیت ویژه ای برخوردار است. پزشک در مقایسه با آخرین تصاویر بیمار، هریک از این موارد را ارزیابی خواهد کرد.
بیمارانی که دیگر از آنها انتظار بهبودی نمی رود نیز به طور مرتب توسط پزشک معاینه می شوند. از این طریق می توان مشخص کرد که آیا درمان تسکین دهنده به اندازه کافی علائم را کاهش می دهد یا اینکه ممکن است لازم باشد که درمان دیگری را تجویز کنند.
بهبودی
به طور کلی، سرطان برونش بهبودی ضعیفی دارد: سرطان ریه اغلب تنها در بسیاری از بیماران هنگامی که بیماری به خوبی پیشرفت کرده است، کشف می شود. پس از آن معمولاً، درمان دیگر امکان پذیر نیست. اگر سرطان ریه در مراحل اولیه کشف شود، ممکن است عمل جراحی انجام شود. با این وجود، بعد از مدتی، تومور سرطان جدید ایجاد می شود (عود می کند).
دقیقا به دلیل اینکه احتمال بهبودی بسیار کم است، مهم است که خطر ابتلا به سرطان ریه را به طور غیر ضروری افزایش ندهید. مهمترین عاملی که هرکسی در دست خودش اس، سیگار کشیدن است. كسانی كه از سیگار كشیدن خودداری می كنند یا در درجه اول سیگار كشیدن را شروع نمی كنند، به میزان قابل توجهی خطر ابتلا به سرطان برونش را کاهش می دهند. بهبودی و سیر سرطان ریه موجود نیز می تواند با قطع سیگار بهبود یابد.
امید به زندگی
افرادی که به سرطان ریه مبتلا می شوند اغلب از خود می پرسند، “چه مدت زندگی خواهم کرد؟” پاسخ این سوال برای پزشک آسان نیست. از این گذشته، امید به زندگی در سرطان ریه به عوامل مختلفی بستگی دارد. به عنوان مثال، پیشرفت تومور در زمان تشخیص نقش مهمی دارد. سرطان ریه غالباً دیر کشف می شود که این امر تأثیر منفی بر امید به زندگی بیمار دارد. نوع تومور نیز در بقا تأثیر دارد. سرطان ریه سلول غیر کوچک آهسته تر از سرطان ریه سلول کوچک رشد می کند. بنابراین آنها به طور کلی پیش بینی بهتری دارند.
وضعیت عمومی سلامتی نیز حائز اهمیت است. اگر مثلاً عملکرد قلب و ریه بیمار به طور قابل توجهی تضعیف شود، ممکن است اشکال خاصی از معالجه فقط در حد محدودی انجام شود یا اصلاً انجام نشود. این می تواند به طور قابل توجهی امید به زندگی بیماران مبتلا به سرطان ریه را کاهش دهد.